«Дифференциальная диагностика кожных болезней»
Руководство для врачей
под ред. Б. А. Беренбейна, А. А. Студницина
Розовый лишай (pityriasis rosea Gibert) – эритематозно-сквамозный дерматоз. Наблюдается чаще в весенне-осеннее время, преимущественно у женщин среднего возраста, редко у детей. Этиология и патогенез заболевания не выяснены. Многие дерматологи высказывают предположение об инфекционной природе розового лишая, основываясь на следующих наблюдениях. Заболевание начинается с появления первичной материнской бляшки. Через 7-10 дней возникают распространённые высыпания. Розовый лишай иногда развивается после ангины, гриппа, острого респираторного заболевания и сопровождается лёгким нарушением общего состояния больного. После заболевания остается иммунитет. Болеют иногда несколько членов семьи. Отмечается цикличность течения.
Клиническая картина розового лишая в большинстве случаев характерна. В начале заболевания на коже груди или спины появляется пятно розово-красного цвета овальной формы; в центре пятна отмечается легкое шелушение и поверхность его как бы ат-рофична (материнская бляшка). Затем на туловище и конечностях, особенно в области подкрыльцовых впадин и пахово-бед-ренных складок, возникают пятнистые или пятнисто-папулёзные, а иногда пятнисто-уртикарные элементы. Они располагаются симметрично на коже туловища и конечностей по линиям Лангера. Кожа лица, волосистой части головы, кистей и стоп обычно не поражается.
Пятнисто-папулёзные элементы бледно-розовой окраски, несколько вытянутой формы (от 0,5х1 до 1х2 см или несколько больше), имеют резкие границы. В центре элементов окраска менее интенсивная, по периферии – более яркая красная кайма. Поверхность высыпаний покрыта мелкими ртрубевидными чешуйками. В отдельных случаях происходит слияние этих высыпаний, особенно при наличии обильной мыпи. Материнские бляшки не всегда предшествуют распространению сыпи, нередко они уже регрессируют к моменту обращения больного к врачу. Высыпания постепенно бледнеют, чешуйки отпадают, после чего остаются пигментные пятна, в дальнейшем исчезающие бесследно. Зуд наблюдается лишь при нерациональном лечении. Слизистые оболочки поражаются крайне редко. Заболевание продолжается 6-8 недель. Рецидивы, как правило, не возникают. Наблюдаются атипичные формы розового лишая: уртикарная, везикулёзная, папулёзная. Редкой разновидностью является цирцинарный окаймленный лишай Видаля (pityriasis circinata et marginata Vidiai). При этой форме розового лишая возникают высыпания значительно большей величины (до 8 см в диаметре). Они розовато-красного цвета, со слабо выраженным шелушением, могут появляться самостоятельно или вместе с типичными высыпаниями розового лишая.
Гистологически в эпидермисе обнаруживают акантоз и паракератоз, межклеточный и внутриклеточный отёк, иногда небольшие пузырьки и микроабсцессы, напоминающие псориатические. В соcочковом слое кожи отмечаются расширение сосудов и околососудистая лимфоидная инфильтрация.
Дифференциальная диагностика. Заболевание необходимо дифференцировать от себорейной экземы, псориаза, сифилиса, трихофитии, парапсориаза, кольцевидной центробежной эритемы Дарье.
От себорейной экземы розовый лишай отличается наличием материнской бляшки, расположением высыпаний на местах, нетипичных для себорейной экземы (не поражаются лицо и волосистая часть головы). При себорейной экземе не наблюдается характерного для розового лишая расположения элементов по линиям Лангера. Шелушение при розовом лишае мелкое отрубевидное, при себорейной экземе — чешуйки сальные.
От псориаза розовый лишай отличается наличием материнской бляшки, в основном пятнистым, а не папулёзным характером элементов, не возникающих обычно на волосистой части головы, лице, кистях и стопах, сравнительно быстрым регрессом этих высыпаний, отсутствием типичных псориатических феноменов (псориатическая триада). Однако следует иметь в виду, что затруднения в диагностике чаще возникают в начальной стадии заболевания, когда псориатические элементы имеют вид пятен без заметного инфильтрата.
Иногда розовый лишай имеет большое сходство с каплевидным парапсориазом. Однако наличие папулёзных элементов одинаковой величины, шелушение в виде облатки, наличие симптомов (скрытое шелушение облатка и точечные геморрагии), характерных для каплевидного парапсориаза, и отсутствие их при розовом лишае позволяют установить правильный диагноз.
От бляшечного парапсориаза хроническая форма розового лишая – цирцинарный окаймленный лишай Видаля – отличается более ярким цветом элементов сыпи. При парапсориазе цвет бляшек различный, но, как правило, более тёмный, шелушение незначительное.
Розовый лишай в отличие от сифилитической розеолы характеризуется более яркой окраской высыпаний, их неодинаковой величиной и наличием шелушения, в то время как шелушащаяся сифилитическая розеола встречается крайне редко.
От папулёзного сифилида розовый лишай отличается отсутствием плотного инфильтрата в основании папулёзных элементов, характерного для сифилитических папул, более яркой окраской элементов. Папулезные сифилиды имеют медно-красный цвет, высыпания при розовом лишае – розовато-красные. Для сифилитических папул характерно шелушение в виде воротничка Биетта, в то время как высыпания при розовом лишае покрыты единичными отрубевидными чешуйками.
В отдельных случаях розовый лишай необходимо дифференцировать от поверхностной трихофитии, особенно при наличии у больного материнской бляшки и отсутствии других элементов сыпи, однако более выраженное острое воспаление, розовый оттенок бляшки, отсутствие резких границ элемента, что характерно для трихофитии, позволяют установить правильный диагноз, который подтверждается также отсутствием элементов гриба при лабораторном исследовании. При атипичных формах розового лишая следует искать отдельные типичные элементы и остатки материнской бляшки.
Другие статьи по теме:
Волосяной лишай
Б. А. Беренбейн
«Диагностика кожных болезней»
Руководство для врачей.
Красный плоский лишай
Б. А. Беренбейн, А. А. Студницин
«Дифференциальная диагностика кожных болезней»
Красный отрубевидный волосяной лишай
Б. А. Беренбейн
«Диагностика кожных болезней»
Руководство для врачей.
Лишай шиповидный
О. Л. Иванов, А. Н. Львов
«Справочник дерматолога»
Лишай асбестовидный
О. Л. Иванов, А. Н. Львов
«Консультация дерматолога»
Шиповидный лишай
Б. А. Беренбейн, А. А. Студницин
«Дифференциальная диагностика кожных болезней»
Руководство для врачей.
По материалам www.dermatolog4you.ru
Невзирая на специфическую симптоматику чешуйчатого лишая, в дерматологии дифференциальная диагностика псориаза является важным фактором. Ведь существует масса разновидностей дерматозов, имеющих сходные клинические признаки.
Псориаз – это инфекционный вид хронического дерматоза, преимущественно поражающий кожные покровы. Точные причины появления чешуйчатого лишая не установлены, но большинство ученых и врачей склоняются к тому, что болезнь является аутоиммунной.
К другим факторам развития дерматоза относят:
- особенности кожи (сухая и тонкая);
- констатирование с вредными химическими веществами;
- генетика;
- стрессы;
- пагубные привычки;
- грибковые поражения и наличие ВИЧ-инфекции;
- прием определенных видов лекарств;
- аллергические высыпания на коже;
- чрезмерная гигиена;
- травмирование покровов.
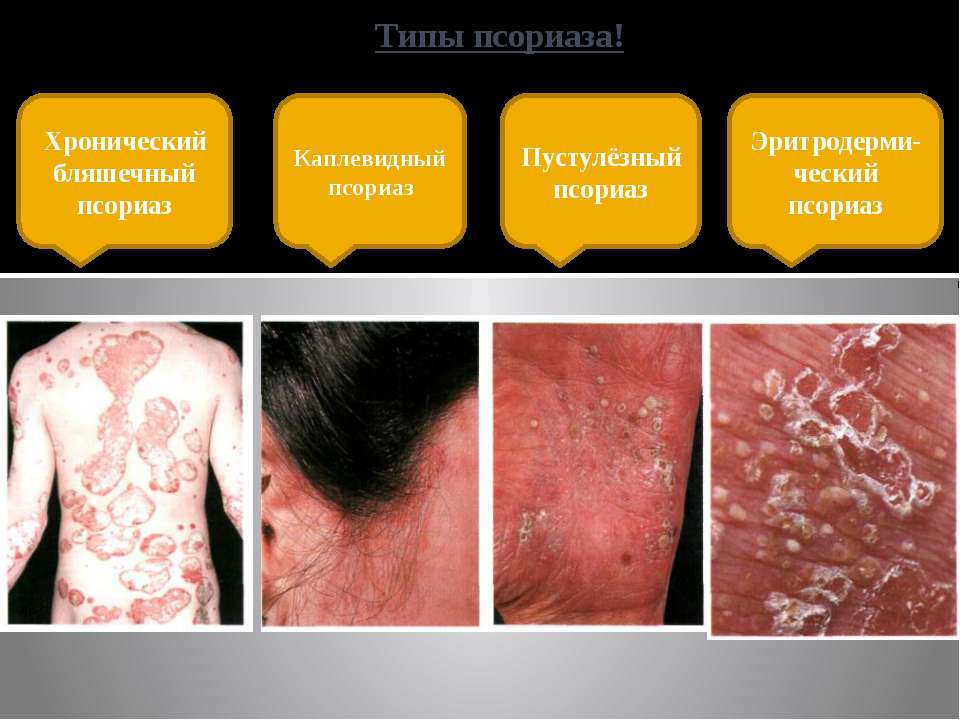
У 80-90% пациентов диагностируется psoriasis vulgaris или обычный, вульгарный, бляшковидный дерматит. Также различают обратный (поражает сгибательные поверхности), экссудативный, эритродермический и каплевидный псориаз.
Ведущие симптомы псориаза – наличие сухих, красных папул на коже. Пятна часто сливаются с друг другом, образуя псориатические бляшки. В пораженных областях постоянно происходит процесс хронического воспаления, сопровождающийся повышенным ангиогенезом и чрезмерной пролиферацией кератиноцитов, марофагов и лимфоцитов кожи.
К сведению: псориаз диагностируется у 2-4% людей любого пола, возрастом 15-25 лет.
Хронический инфекционный дерматоз отличается волнообразным течением, где периоды ремиссии чередуются с внезапными обострениями, вызванными воздействием неблагоприятных факторов (стрессы, употребление алкоголя, заболевания). Выделяют три степени тяжести болезни:
- легкая – поражается меньше 3% поверхности эпидермиса;
- средняя – высыпания располагаются на 3-10% кожи;
- тяжелая – псориатические бляшки занимают больше 10% поверхности покровов.
В выявлении заболевания обращают внимание на ряд факторов:
- Классические признаки заболевания – симметрические и двусторонние высыпания.
- Гистология псориаза имеет три особенности: гиперкератоз, инфильтрация и эритема.
- Симптоматика – начальные проявления (узелковая розовая либо красная сыпь), которая впоследствии слущивается.
- Стадии болезни – на каждом этапе развития псориаза характер высыпаний меняется.
Во время обследования сложности могут возникнуть при наличии обратного псориаза, когда шелушения отсутствуют. Диагностирование затрудняется при псориатической эритродермии, характеризующейся отсутствием бляшек, и при пустулезной форме болезни, когда образуются пустулы с маловыраженной инфильтрацией.
Также необходимо дифференцировать чешуйчатый лишай с экземами и папулосквамозными дерматитами с гиперкератозом. Классификация этих заболеваний вызывает некоторые нозологические проблемы, а причины их развития до конца не установлены.
Чтобы поставить точный диф диагноз, кроме дерматоскопии, проводят биопсию кожных покровов, позволяющую узнать о гистологических особенностях псориаза. Полученные данные сопоставляют с лабораторными и клиническими признаками.
Необходимость своевременного проведения диф диагностики псориаза от красного плоского лишая, обусловлена заразностью последнего. Чтобы отличить эти заболевания необходимо знать их специфические особенности. Ниже будет представлена таблица, позволяющая дифференцировать псориаз и красный плоский лишай.
По материалам skincover.ru
Диагностировать псориаз не всегда просто, поэтому на помощь приходит дифференциальная диагностика псориаза.
Рассмотрим особенности ее применения и достоинства перед другими видами диагностик.
Псориаз – сложное заболевание, представленное в большом количестве разновидностей. Неопределенность клинической картины заболевания заставляет дифференцировать заболевание с большим количеством других кожных болезней.
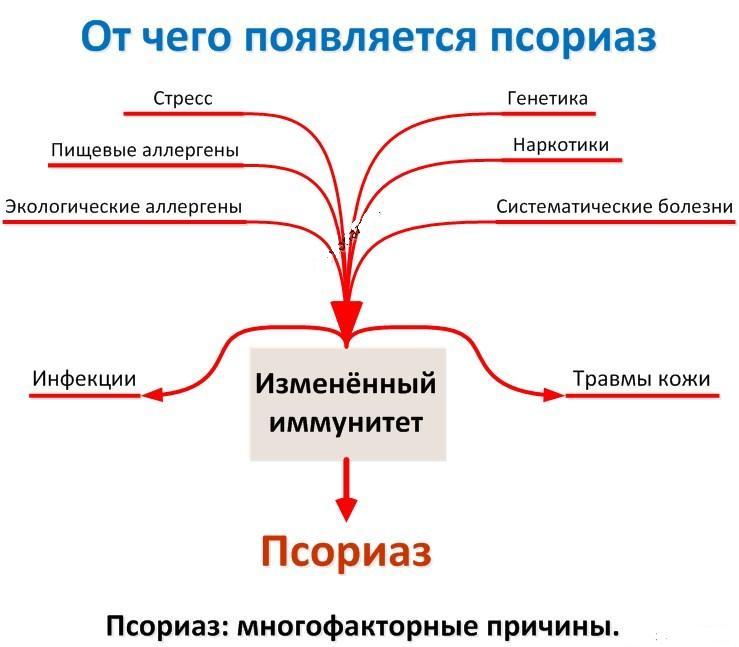
многочисленных гипотез, описывающих причины развития болезни (наследственные факторы, нервные состояния, проблемы метаболизма), в качестве основного фактора можно выделить наследственность.
О роли генетики свидетельствует тот факт, что люди, в чьих семьях предки страдали от псориаза, значительно чаще подвержены возникновению этого заболевания. Остается не закрытым вопрос о типе наследования заболевания.
Есть предположение, что псориаз – многофакторная болезнь, имеющая долю генетической составляющей (70%) и долю особенностей окружающей среды (30%).
В качестве первичного морфологического фактора болезни выступает папула красного или розового цвета. Она покрыта большим количеством чешуек рыхлого типа, имеющих серебристый оттенок. Если их поскабливать, проявятся прочие симптомы болезни – стеариновые пятна, терминальные пленки, кровяная роса. На начальной стадии болезни высыпаний достаточно мало, однако с течением времени их количество становится увеличенным. Если псориаз вызван инфекционными болезнями или тяжелыми потрясениями нервной системы, а также непереносимостью лекарств, то может проявляться обильная сыпь.
Заболевание в прогрессивной форме сопровождается возникновением папул, образованных в области травм и расчесов. Эти болячки впоследствии могут сливаться между собой, образовывая бляшки. При стационарной стадии болезни интенсивность роста идет на спад, отеки и поражения приобретают четкие границы, могут утолщаться. Сыпью может быть покрыт любой участок тела, чаще всего это волосистая часть головы и поверхности сгибов.
При обычном псориазе клиническая картина характерна, поэтому для постановки верного диагноза и назначения качественного лечения не требуется много времени и усилий. Но есть случаи, когда можно спутать псориаз с другими болезнями – красный плоский лишай, болезнь Рейтера, себорея, красная волчанка и другие. Для проведения диагностики важным является проведение обследований и гистологические изменения.
В учет в ходе дифференциальной диагностики берутся клинические особенности проявления, имеющие зависимость от локализации болезни – в области кожных складок, головы, шеи, живота и ногтей.
Для красного плоского лишая характерны такие черты, как папулы в полигональной форме, блестящие высыпания, вдавления в центре образований. При многих формах красного плоского лишая характерно образование сетчатого рисунка на поверхности папул. Обычно процесс дифференциальной диагностики не представляет особого труда и сопровождается рядом признаков.
- Возникновение блестящих папул сиреневого цвета;
- Слабо выраженное шелушение пораженных покровов;
- Локализация болезни в области поверхности сгиба.
На основании имеющейся симптоматики не составляет труда поставить верный диагноз, при этом проведение гистологического исследования нецелесообразно. Особую важность в данном случае представляет кольцевидная форма красного лишая, которая чаще всего образуется на половых органах. Папулезные элементы небольшого размера могут группироваться и образовывать большие поражения. Они имеют сиреневатый цвет, высыпания могут одновременно появляться в полости рта.
При сифилисе, в отличие от псориаза, папулы имеют полушаровидную форму и яркую окраску болячки в медно-красный цвет. Поскольку наблюдается процесс большей инфильтрации, папулы располагаются поверхностно и отличаются большей плотностью. Происходит обильное шелушение в виде т. н. воротничка Биетта, периферический рост папул и объединение их в бляшки. Отличительная особенность сифилиса заключается в том, что папулы имеют приблизительно равные величины, кроме тех, что располагаются в области складок.
При болезни рейтера в качестве основного симптома выступает уретрит, также проявляется артрит, конъюнктивит, поражение глаз и суставов, высыпания псориатического типа (в области головки полового члена, подошв, рта). Поражения на коже обнаруживаются с такой же частотой, как и болезни суставов при псориазе. Спустя некоторое время после развития уретрита образуются мелкие папулезные образования, имеющие коричнево-красный оттенок, впоследствии они могут расти и образовывать ярко очерченные области поражений. В отличие от псориаза, при болезни рейтера высыпания отличаются меньшей стойкостью.
Себорейный дерматит – еще одно явление, похожее по проявлению на псориаз. Здесь отсутствует четко прослеживаемая инфильтрация кожи. В этом случае постановление дигноза является сложным, особенно если родственники больного человека никогда не страдали от псориаза. Нередко ошибочно диагностируется себорея. Провести диагностику в этом случае помогает характер пустул в области головы. Границы чешуек менее четкие, нежели при псориазе, причем на голове они выражены ярче, чем на туловище. При соскабливании может проявляться не точечное кровотечение, а кровоточащая поверхность.
При атопическом дерматите, в отличие от псориаза, проявляется неяркая эритема, возникает шелушение, экскориация в местах локализации образований. Традиционно поражается область лица, шеи, верхней части груди, ямок под локтями и коленями. Зуд имеет ярко выраженный характер.
Проявляется в виде изолированных бляшек, образованных в области затылка у женщин климактерического возраста. Такое явление может иметь колоссальные сходства с ограниченным нейродермитом, с учетом того, что эта форма псориаза сопровождается возникновением сильного зуда. В диагностике оказывает помощь серебристость шелушения и не выраженная инфильтрация.
Это заболевание, в отличие от псориаза, имеет более острые симптомы протекания, особенно это касается начальной стадии. Проявляется зуд, очаги поражения имеют в основном полициклические границы. При болезни ярко выражены воспалительные процессы с пузырьками и пустулами, корками и чешуйками. Для проведения качественного и достоверного диагноза проводится культуральное и микроскопическое исследование.
В зависимости от вида и формы протекания псориаза, его необходимо дифференцировать с другими заболеваниями.
- Так, например, если псориаз поражает подошвы и ладони, необходимо проводить дифференциацию с таким явлением, как дерматофитии стоп, кистей, экзема.
- Если имеет место быть псориатическая эритродермия, проводится ее дифференциация с токсидермией, розовым лишаем или проявлением красного плоского лишайного заболевания, экземой, лимфомами кожи.
- При диагностировании артропатического псориаза проводится дифференциальная диагностика с артрозами, заболеванием Рейтера, артрита.
- При обнаружении у больного псориазиформных высыпаний можно ассоциировать их с токсидермией.
- Генерализованное пустулезное заболевание дифференцируется с сепсисом и бактериемией, герпетиформным импетиго. Делается посев крови, обследование на ВИЧ (в редких ситуациях).
- Локализация высыпаний в области половых органов может стать причиной путаницы и необходимости дифференциации псориаза с вульвитом. Псориаз, в отличие от данной болезни, имеет меньшую остроту воспаления, хроническое, а не острое течение.
- Псориаз в области подошвы и ладоней может дифференцироваться с экземой, кератодермией, акродерматитом Алоппо. В отличие от некоторых этих заболеваний проявления псориаза традиционно начинаются не на концевых фалангах, а в проксимальных отделах ладоней и во внутренней части стоп.
- Псориаз также дифференцируется с грибовидным микозом, но развитие второго заболевания чаще характерно для лиц старше 40 лет, при этом изменения происходят более стойко, нежели при псориазе, наблюдается большая инфильтрация, отсутствуют яркие тона.
- Нередко проводится дифференциация псориатической эритродермии и эритродермической формой саркоидоза. Вторая форма заболевания встречается реже и имеет более монотонное протекание, то есть, нет яркой выраженности чередования ремиссий и обострений.
- Артропатический псориаз должен быть отличен от ревматоидного артрита. Данное заболевание (псориаз) чаще всего встречается на фоне псориатической эритродермии, пустулезном псориазе. Диагностика может представлять сложности в связи с присутствием сходства в рентгенологических изменениях.
- Фолликулярный псориаз традиционно необходимо дифференцировать с красным волосяным отрубевидным лишаем и заболеванием Кирле. Но при псориазе первоначальные поражения проявляются в устьях волосяных фолликул и выглядят как мелкие узелки с ороговением.
Таким образом, дифференциальная диагностика заболевания является достаточно сложной, однако знание четких проявлений заболевания позволит достичь должного эффекта и применить верную терапию к каждому отдельному случаю.
По материалам dermatolog03.ru
В клинической дерматологии дифференциальная диагностика псориаза – несмотря на достаточно специфичные морфологические признаки его классической формы (psoriasis vulgaris) – имеет решающее значение, поскольку есть целый ряд кожных заболеваний с весьма схожей симптоматикой.
В классической форме псориаза высыпания обычно двусторонние и симметричные, вот почему важно провести полное обследование кожи – даже если пациент не обратил внимания на эти повреждения.
С гистологической точки зрения псориаз характеризуется тремя основными особенностями: гиперкератозом (за счет локально ограниченного изменения дифференциации кератиноцитов), инфильтрацией (из-за чрезмерной пролиферации кератиноцитов с образованием воспалительного инфильтрата) и эритемой (вследствие вазодилатации, неоваскуляризации и воспаления). Подробнее см. – Вульгарный псориаз
Среди первых признаков обычного псориаза – появление на коже узелковой сыпи, имеющей красную либо розовую окраску. Такую сыпь называют папулами – ограниченными по площади плотными узелками, сверху которых находятся чешуйки серовато-белого цвета. Эти чешуйки – признак ускоренной кератинизации (ороговения) верхнего слоя кожи – начинают слущиваться сначала на самом верху утолщенного пятна (бляшки), а затем и со всей поверхности высыпаний.
Важно учитывать стадии псориаза, так как на каждой из них высыпания видоизменяются.
Специалисты отмечают, что сложности в диагностике бывают в случаях с обратным псориазом (где отсутствует шелушение), пустулезным псориазом (где появляются стерильные пустулы, и инфильтрация может быть выражена незначительно) и псориатической эритродермией (при которой нет бляшек).
Особенно затруднена дифференциальная диагностика псориаза с другими папулосквамозными и экзематозными заболеваниями кожи, сопровождаемыми гиперкератозом, так как их классификация может вызывать определенные нозологические проблемы, а их этиология и патогенез часто не известны.
Поэтому для правильного диагноза часто недостаточно дерматоскопии и требуется биопсия кожи, дающая гистологическую информацию, которая должна быть соотнесена с клиническими проявлениями и любыми лабораторными данными.
Что учитывают дерматологи при клинической диагностике кожных патологий, и какие отличия экземы от псориаза дают основания поставить правильный диагноз? Причины их возникновения и симптомы. Но с этиологией экземы, как многих дерматологических патологий, все не так просто: ее точной причины никто не называет, а среди версий фигурирует генетика и факторы внешней среды.
Остаются конкретные симптомы: локализация и количество высыпаний, их структура (морфология) и цвет, длительность и интенсивность процесса и т.д.
Экзема обычно проявляется интенсивным пруритом (зудом кожи); опуханием и покраснением кожи с маленькими волдырями или рельефными красными пятнами. Локализация высыпаний – лицо, кожа в сгибах локтевые и коленных суставов (то есть внутри локтей и под коленями), верхние и нижние конечности. В отличие от псориаза, при экземе зуд приводит к приступам неконтролируемых экскориаций (расчесов), осложняемых кровотечением и вторичными бактериальными инфекциями.
Другие симптомы включают потемнение кожи век и дополнительные складки кожи под нижними веками (складки Денни-Moргана) или на ладонях.
Это совсем не похоже на небольшие красные пятна при псориазе, которые постепенно расширяются и покрываются частицами отмерших клеток рогового слоя. А при удалении похожих на воск чешуек выступает кровь.
Однако без дифференциальной диагностики не решить, что у пациента – экзема или псориаз – при следующих двух формах экземы. При дискоидной экссудативной экземе (так называемой монетовидной), которую отличают круглые или овальные пятна (сухие или мокнущие), имеющие четкие границы. Пятна могут поражать любую часть тела, но ноги и ягодицы являются наиболее типичными местами. Патология хроническая с рецидивами и вспышками в зимний период, чаще болеют люди пожилые.
А при дисгидротической экзема, также известной как дисгидроз, с высыпаниями в виде пузырьков на подошвах и ладонях, дифференциальный диагноз должен исключить локализованный пустулезный псориаз с экссудативной сыпью (на тех же участках) с постепенным захватом большой площади кожи.
Хроническая патология кожи – нейродермит, или психогенный дерматит, или простой хронический лишай, – как и псориаз, не связана с экзогенной инфекцией, и заразиться им невозможно.
К слову, из-за отсутствия единой системы в классификации основных заболеваний кожи и врачи, и пациенты сталкиваются с большим количеством синонимов, используемых для описания одних и тех же симптомов…
По мнению специалистов American Academy of Dermatology, псориаз и нейродермит являются заболеваниями, которые очень тесно связаны между собой, однако, в отличие от псориаза, в патогенезе нейродермита дополнительную роль могут играть аллергические факторы.
А симптоматические отличия нейродермита от псориаза состоят в том, что нейродермит начинается с прурита и чаще бывает у взрослых женщин. При этом зуд (наиболее сильный в ночное время) может возникать в любом месте на поверхности тела, но более характерными местами появления покрасневших зудящих пятен считаются участки кожи на запястьях и предплечьях, на задней поверхности шеи, на лодыжках и бедрах, также они могут быть в аногенитальной зоне.
В дополнение к зуду симптомы нейродермита включают изменения кожи в зоне поражения, которые развиваются из-за экскориации. Рельефное шершавое (чешуйчатое) пятно всех оттенков красно-фиолетового цвета появляется по мере расчесывания зудящего места. В центре пораженного участка кожа утолщается и выглядит как кожистое наслоение сероватого или коричневого оттенка (в дерматологии это называется лихенизацией). А по его краям кожа более темная. Как правило, такой очаг один, но бывает и больше.
Вероятность ошибочного диагноза достаточно высокая, поскольку симптомы нейродермита могут быть сходны с симптомами псориаза или опоясывающего лишая. Также необходима дифференциальная диагностика псориаза и диффузного нейродермит (др. названия пруриго обыкновенное Дарье, пруриго диатезическое Бенье, атопический аллергодерматоз) – с более выраженным воспалением кожи, зудом и большей площадью поражения.
А теперь следует перечислить некоторые другие заболевания, похожие на псориаз.
Дифференциальная диагностика псориаза должна проводиться со всеми воспалительными (грибковыми, вирусными или бактериальными) кожными заболеваниями, а также имеющими ряд одинаковых характеристик неопластическими патологиями.
Как отмечают онкологи, болезнь Боуэна (локальная форма плоскоклеточного рака кожи) имеет сходство с легкими формами обычного псориаза при одиночных высыпаний. А псориатическую эритродермию (наименее распространенную разновидность псориаза, чаще поражающую мужчин) можно принять и за токсидермию, и за себорейный дерматит, и за отрубевидный лишай, а также за форму Т-клеточной лимфомы или синдром Сезари.
Создает проблемы диагностика обратного псориаз, так как он обычно локализуется подмышками, в паху, под коленями в складке между ягодицами. В этих случаях нельзя исключать кандидозную опрелость с пустулами, но чтобы подтвердить диагноз, берут мазки на Candida alb. И правильный диагноз в этих случаях позволяет не допустить ошибки в лечении, ведь применение мазей с кортикостероидами противопоказано при грибковых инфекциях.
Среди других заболеваний, похожих на псориаз, дерматологи советуют не пренебрегать красным плоским лишаем – распространенным воспалительным заболеванием со средним возрастом манифестации около 50-ти лет. Типичная локализация поражений кожи (в виде фиолетово-красных плоских папул или бляшек, которые сильно чешутся) – сгибательные поверхности запястья и лодыжки, нижняя часть спины, области шеи и гениталий. На поверхности папул заметны мелкие белые бороздки; как при псориазе отмечается феномен Кебнера. Дифференциальный диагноз включает псориаз, розовый лишай, реакции на фармакологические средства и вторичный сифилис. Так что для подтверждения диагноза нужно делать биопсию кожи и серологические тесты на сифилис.
Когда псориаз поражает только кожу головы (что бывает крайне редко), то его иногда очень сложно отличить от себорейного дерматита. В отличие от псориаза, при себарейном дерматите отпадающие частички ороговевшей кожи имеют явную желтизну на вид и жирность – на ощупь.
Генерализованный пустулезный псориаз является тяжелой формой заболевания, в дифференциальной диагностике которого следует рассматривать аллергическую реакции на лекарственные препараты (с наличием нефолликулярных пустул на покрасневшей и отечной коже лица и в крупных складках тела).
Дифференциальная диагностика псориаза ногтей путем микологического обследования ногтевых пластин и кутикулы проводится с грибковыми заболеваниями ногтей – онихомикозом и паронихией.
По материалам m.ilive.com.ua