Записано по материалам выступления Самцова А.В. на VIII Санкт-Петербургских дерматологических чтениях.
Волосистая часть головы поражается у больных псориазом наиболее часто по сравнению с другими участками тела, а именно в 80 % случаев. Псориаз не редко начинается именно с волосистой части головы.
Псориаз волосистой части головы является предиктором развития псориатического артрита, при чем при его наличии вероятность риска развития псориатического артрита увеличивается в 4 раза по сравнению с локализацией псориаза на других участках.
У этого заболевания есть свои клинические особенности: шелушение более выражено, по сравнению с другими участками, часто встречается зуд. Согласно недавно опубликованным исследованиям, у больных псориазом зуд встречается в 87% случаев. Еще чаще зуд встречается именно при псориазе волосистой части головы.
При выборе терапии псориаза волосистой части головы необходимо учитывать характерные особенности этого заболевания. Прежде всего, при псориазе на этом участке наблюдается обильная васкуляризация. Практический опыт показывает, что во время биопсии на волосистой части головы отмечается очень сильное кровотечение по сравнению с другими участками.
В современной медицине выделят три степени поражения псориазом волосистой части головы.
-
Легкая степень
Легкая эритема, легкое шелушение, незначительное или отсутствие инфильтрации и легкий зуд. Именно эта степень, если говорить о диагностике заболеваний, вызывает наибольшие проблемы в плане дифференциальной диагностики, в частности с себорейным дерматитом.
Умеренная степень
Поражено меньше 50% волосистой части головы, эритема, шелушение, инфильтрация и зуд уже более выражен, чем при легкой степени. Но все равно этого может быть не достаточно, чтобы поставить диагноз.
Тяжелая степень
Поражено более 50% волосистой части головы, уже выраженная эритема, выраженное шелушение, выраженная инфильтрация и может быть выраженный зуд.
Поражение не ограничивается волосистой частью головы.
Псориаз волосистой части головы обычно диагностируется по первичным элементам кожной сыпи. Сложнее ситуация, когда таких проявлений нет, но уже есть вторичные элементы кожной сыпи.
Существует другой уровень диагностики — по локализации. Стоит помнить, что определенные заболевания иногда имеют излюбленную локализацию, и это помогает в диагностики.
Заболевания, которые локализуются на волосистой части головы:
- перхоть,
- себорейный дерматит,
- розацеа,
- красный волосяной лишай,
- дерматомиозит и т.д.
Некоторые зарубежные авторы выделяют такой диагноз, как себорейный псориаз. Когда ставят такой диагноз? В тех случаях, когда нет возможности отдиффериенциоровать псориаз волосистой части головы от себорейного дерматита по той простой причине, что псориаз не проявляется четко папулой или бляшкой. Когда на волосистой части головы видны бляшки, вопросов в диагностике нет, пусть это даже ограниченная форма. Однако, в некоторых случаях невозможно сказать, что это: папула или бляшка, так как слабо выражена инфильтрация. В таких случаях говорят – отечное пятно, что может быть не совсем корректно, потому что отечное пятно характеризуется изменением только окраски кожи без изменения рельефа и консистенции.
В тех случаях, когда сложно определить пятно или папула, можно применить термин себопсориаз, который объединяет оба заболевания, не только клинически, но и гистологически.
Следующее заболевание, с которым можно дифференцировать псориаз, встречается достаточно редко. Некоторые авторы считают, что это своеобразная реакция волосистой части головы на какую-то неизвестную причину, другие считают, что это форма стрептодермии. По мнению исследователей, это может быть и осложнением атопического дерматита, нейродермита. Часть авторов расценивают асбестовидный лишай как осложнение псориаза.
Заболевание имеет достаточно характерную картину. Его называют асбестовидный лишай в связи с тем, что крупные чешуйки, имеющиеся на волосистой части головы, всегда запутываются в волосах и это очень характерно для данного заболевания. Они имеют такой асбестовидный цвет, поэтому, как правило, постановка такого диагноза не вызывает сложностей.
При лечении псориаза активно применяются кортикостероиды. Они, как известно, обладают побочными эффектами и, в частности, вызывают атрофию кожи и, естественно, чем длительнее мы применяем эти средства, тем больше вероятность такого побочного эффекта.
Широко применяются аналоги витамина D3. У них тоже есть свои недостатки. Для того, чтобы получить необходимый эффект от терапии этими средствами, должно пройти достаточно времени. При этом могут наблюдаться различные осложнения.
Нередко при псориазе волосистой части головы используют лечение салициловой кислотой, упоминания об этом есть и в рекомендациях Европейского консенсуса.
Препараты цинка – они имеют ряд побочных эффектов, чаще всего вызывают сухость кожи в местах несения.
Фототерапия – также может вызвать осложнения, возможно канцерогенное действие и т.д.
Существуют исследования, в которых собраны мнения пациентов с псориазом волосистой части головы о существующих средствах терапии:
-
более 50% (почти 55%) не удовлетворены терапией шампунем дегтя, не удовлетворены топическими стероидами длительного контакта и продуктами салициловой кислоты.
до 73% пациентов не соблюдают соответствующий режим лечения.
72% больных использует свыше 8 недель топические стероиды, а это повод для развития побочных эффектов.
Помимо традиционных лекарственных форм сейчас все чаще начинают использовать шампунь. При помощи шампуня осуществляется должный контакт с кожей волосистой части головы. Он легко смывается, помогает справиться с сальностью волос. Шампунь возможно использовать в качестве терапии короткого контакта.
Мнение пациентов об идеальном препарате для лечения псориаза волосистой части головы:
-
34% пациентов считают, что оно должно быть эффективным.
21% — хотят быть уверены в его безопасности.
для 17% пациентов важное значение имеет легкость при нанесении.
17% — рассчитывают на отсутствие сальности.
По материалам www.trichology.pro
В последнее время распространённость аутоиммунных заболеваний резко возросла.
К группе заболеваний с вовлечением аутоиммунных патогенетических механизмов можно отнести такую патологию, как псориаз головы (особенно ее волосистой части). Он все чаще поражает не только пациентов в возрасте, но также и молодежь.
Выделяют следующие причины развития псориаза волосистой части головы:
- Генетическая предрасположенность.
- Наследственность.
- Стрессы и сильная эмоциональная нагрузка.
- Склонность к появлению аллергии.
- Нахождение в экологически неблагоприятных регионах.
- Профессиональные перегрузки..
- Вредные привычки (алкоголизм и курение).
- Несбалансированный режим питания.
- Частое травмирование кожи головы.
- Воздействие низкой температуры воздуха на голову.
В последнее время можно проследить достаточно сильную связь между загрязненной атмосферой и псориазом волосистой части головы. Кроме того, это к факторам риска можно отнести употребление различных пищевых красителей и добавок, консервантов и гормонов. Сегодня проводятся исследования взаимодействия генетически модифицированных продуктов на организм человека и их связь с различными аутоиммунными заболеваниями.
Согласно статистическим наблюдениям волосистую часть головы псориаз поражает в половине всех случаев. Сначала болезнь, при этом, поражает затылок, постепенно переходя на другие части головы.
Это заболевание не инфекционного характера, но при этом считается неизлечимым. Сегодня врачи могут рекомендовать различные медикаментозные средства, которые всего лишь купируют рецидивы и помогают добиться длительной ремиссии.
Самыми часто встречающимися симптомами псориаза волосистой части головы являются:
- Сначала на затылке начинает несильно шелушиться кожный покров. При этом, болезнь поражает лишь отдельные участки головы.
- Шелушение расширяется по всей голове, кожа начинает зудеть и чесаться.
- Через некоторое время зуд становится по-настоящему невыносимым. Пациент часто расчесывает кожу до кровотечений и ран.
- Далее у больного появляются большие красные бляшки. Кожный покров становится менее эластичным и более грубым. Кожу можно очень легко травмировать.
- Бляшки начинают активно шелушиться. Это приводит к появлению чешуек серого цвета с серебряным оттенком. Они со временем могут покрыть всю кожу головы.
- Без патогенетического лечения псориаз постепенно распространяется за пределы роста волос.
Патологический процесс при псориазе проходит несколько основных стадий:
- Стадия прогрессирования – появляется огромное количество новых бляшек, а те, которые были раньше, распространяются на соседние области.
- Стационарная стадия болезни – новые элементы не появляются, но исчезновение старых бляшек не происходит.
- Стадия регрессии – постепенно все признаки заболевания исчезают, а бляшки заменяются пигментацией.
Выделяют два вида псориаза волосистой части головы, которые зависят от стадии патологии:
- Легкая форма заболевания – на голове появляются единичные небольшие области с бляшками (так называемые, очаги поражения). Кожа покрывается мелкими чешуйками.
- Тяжелая форма заболевания – болезнь поражает всю поверхность кожного покрова головы. Чешуйки при этом отличаются очень большим размером.
Также в зависимости от того, когда развивается обострение заболевания, выделяют летний, осенний, зимний и весенний виды.
Помимо того, что псориаз волосистой части головы приносит физический дискомфорт, пациенты также страдают и психологически. Патология может вызывать сильную депрессию. Из-за того, что бляшки часто зудят, больные начинают их расчесывать, что приводит к болевым ощущениям, травмам, нервным срывам и сильному эмоциональному истощению.
Часто, если псориаз развивается в эритродермической форме, патологический процесс затрагивает и волосяные луковицы. Если не начать лечение вовремя, это может привести к необратимым последствиям, в частности, к облысению.
Для того чтобы назначить правильный курс лечения, необходимо поставить корректный диагноз.
- Начальная стадия диагностики псориаза волосистой части головы основывается на проведении опроса относительно жалоб больного, осмотра поврежденных участков кожи, а также сбор анамнеза.
- Далее врач выявляет патогномоничные симптомы,. Следующие клинические симптомы носят название псориатической триады:
- Стеариновые пятна – если папулы немного поскрести, они сначала становятся белыми, а потом происходит отделение чешуек от них.
- Терминальная пленка – если с пораженных участков кожи удалить чешуйки, то кожный покров под ними приобретает красный цвет и становится блестящим.
- Симптом Ауспитца – после поскабливания пораженных участков кожи на них появляются точечные кровотечения.
- Феномен Кебнера – одна из особенностей диагностики псориаза волосистой части головы. Примерно через 10 дней после начала болезни на пораженных участках появляется особая сыпь, которая является характерной для псориаза.
- Чтобы диагностировать стадию регрессии заболевания врач осматривает бляшки. Вокруг них должны появиться светлые кольца.
- Чтобы уточнить диагноз можно использовать инструментальные методы диагностики.
Для диагностики псориаза волосистой части головы иногда используют два инструментальных метода:
- Исследование частиц чешуек под микроскопом.
- Биопсия кожи – этот метод необходим для того чтобы провести гистологическое обследование чешуек и бляшек.
Псориаз головы является достаточно коварным заболеванием, так как его не всегда можно быстро диагностировать. На начальных стадиях больные часто считают, что у них просто раздражение кожи или перхоть. Иногда даже врачи путают эту патологию с себорейным дерматитом или лишаем.
На сегодняшний день существует достаточно много разнообразных методов для лечения псориаза головы, но стоит понимать, что все они помогают лишь избавиться от симптомов и внешних признаков этого заболевания. Важно подобрать правильную терапию, которая позволит надолго забыть о неприятных симптомах псориаза.
Прежде всего, нужно понимать, что эта патология должна лечиться комплексными методами. Необходимо, чтобы во время этого процесса за состоянием пациента всегда наблюдал врач. Не стоит заниматься самолечением, так как это может привести к обострению заболевания и ухудшению здоровья.
Основными методами борьбы с псориазом волосистой части головы являются: медикаментозные средства, специальная диета и физиотерапевтические процедуры. Среди основных лекарственных препаратов, которые назначает врач, можно выделить:
- Популярные кортикостероидные средства – они помогают снять воспаление.
- Общеукрепляющие и седативные средства.
- Мази и спреи, которые наносятся на пораженные участки кожи.
Как правило, подобные препараты назначаются только в том случае, когда у пациента диагностируют запущенную форму псориаза. Среди основных физиотерапевтических процедур выделяют:
- Облучение ультрафиолетовыми лучами.
- Терапия светом.
- Облучение с помощью эрбиевого лазера.
Солкосерил. Этот препарат предназначен для улучшения регенерации и трофики тканей. Выпускается в форме гелей и мазей. Активным действующим компонентом средства является депротеинизированный диализат, который добывают из крови молодых телят. Применяется местно. Наносится на очищенную и сухую кожу, непосредственно на пораженные участки. Использовать необходимо не менее трех раз в день для достижения эффективного результата. Курс терапии зависит от тяжести заболевания.
Очень редко использование этого препарата может привести к появлению аллергии, краевого дерматита, крапивницы. Противопоказан при непереносимости его основного компонента. При предрасположенности к аллергии стоит наносить с осторожностью.
Ламизил. Противогрибковый препарат. Проявляет активность по отношению к возбудителям дерматомикоза (Trichophyton rubrum, Trichophyton tonsurans, Trichophyton violaceum), дрожжеподобным грибам (Candida albicans), разноцветному лишаю (Malassezia furfur). Выпускается в разных формах, поэтому можно подобрать средство, которое легко наносится на голову. Активным действующим компонентом является тербинафин.
Курс терапии является индивидуальным, поэтому стоит прислушиваться к рекомендациям лечащего врача. Он же установит и необходимую дозу препарата. Основные побочные действия от использования средства: боль в области живота, нейтропения, сыпь, аллергия, головные боли. Нельзя использовать при непереносимости основного вещества, которое входит в состав препарата.
Ксамиол. Препарат с противовоспалительным и антипролиферативным действием. Выпускается в виде геля. Активными действующими компонентами средства являются кальципотриола моногидрат и бетаметазона дипропионат.
Перед нанесением геля на кожу, флакон нужно легонько встряхнуть. Использовать небольшое количество средства, слегка втирая гель в кожу на пораженных участках головы. Наносить нужно только один раз в день. Курс продолжается до четырех недель. Можно применять повторно, но только под присмотром врача.
В некоторых случаях использование Ксамиола может привести к побочным эффектам: раздражениям глаз, ощущению зуда, аллергическим реакциям. Препарат не рекомендовано применять при заболеваниях, которые сопровождаются нарушением метаболизма кальция, заболеваниях почек и печени, вирусных инфекциях кожи, возрасте до 18 лет, непереносимости основных компонентов.
Имизин. Популярный антидепрессант, который используется для улучшения настроения у больных на псориаз волосистой части головы. Относится к группе трициклических антидепрессантов.
Принимается, обычно, по 0,05 мг в сутки, постепенно увеличивая эту дозу до 0,2 г. Если наступил антидепрессивный эффект, дозу можно не увеличивать. Курс лечения составляет от четырех до шести недель, в зависимости от состояния больного. Отменяется лекарство также постепенно.
Среди основных побочных эффектов от использования средства можно выделить: потливость, ощущения сухости во рту, повышенное сердцебиение, головокружение. Препарат не рекомендовано использовать при почечной и печеночной недостаточности, диабете, заболеваниях сердца и сосудов, атеросклерозе, атонии мочевого пузыря, глаукоме.
Это популярный негормональный крем, который очень часто назначается при псориазе волосистой части головы. В его составе можно найти только натуральные компоненты, поэтому он является совершенно безопасным для человеческого организма.
Активными действующими веществами препарата являются: лизоцим, солидол, пчелиный мед, экстракт череды и ромашки, витамин А, лавандовое масло, салициловая кислота, эвкалиптовое масло.
Крем часто используют для профилактики псориаза. Он проявляет эффективность в 94% случаев. Благодаря тому, что Карталин не вызывает атрофии кожного покрова, как известные кортикостероидные средства, его часто назначают для снятия воспалительного процесса и устранения зуда.
Этот препарат является нетоксичным, в его состав не входят гормональные вещества, а также синтетические компоненты, поэтому его можно использовать даже для лечения детей (с трех лет).
Отличается противозудным, противовоспалительным и отшелушивающим эффектами. Этот крем можно использовать достаточно длительный период времени, так как он не вызывает привыкания.
Применяется крем Карталин от двух до четырех месяцев. Наносить один-два раза в сутки. После чего у пациента наблюдается довольно стойкая ремиссия, которая может длиться до четырех лет. Крем имеет вязкую и достаточно густую структуру, а также темно-коричневый цвет и характерный запах. В некоторых случаях может быть выявлена непереносимость компонентов, в таких случаях нужно сразу же прекратить использование препарата.
Для наружного применения при лечении псориаза волосистой части головы часто используются местные и кератопластические средства:
- Салициловая 1-2% мазь – оказывает хороший противовоспалительный, антисептический и кератолитический эффекты. Благодаря этому чешуйки быстрее отслаиваются, а кожные покровы заживают.
- Мази с дегтем (Антраро-Бин, Цигиодерм, Псоракс и другие) – основное активное вещество (деготь) оказывает отшелушивающий и регенерирующий эффекты.
- Мазь Ихтиоловая – отличается хорошим противовоспалительным, обезболивающим и антисептическим действием.
- Нафталановая 10-20% мазь – благодаря этому препарату кожный покров быстрее восстанавливается. Также отличается обезболивающим эффектом.
- Антигистаминные мази (Фенистил-гель, Псило-бальзам) – отличаются противозудным, противовоспалительным и обезболивающим эффектом.
- Мази на основе витамина D3 (Псоркутан, Дайвонекс) – помогают подавить рост кератоцинов, что значительно улучшает защитные функции кожи.
- Ретиновая мазь – чешуйки перестают созревать слишком быстро.
Сегодня Салициловую мазь применяют для решения многих кожных заболеваний и проблем (высыпаний, прыщей, дерматитов, псориаза). Благодаря своим отличным качествам, это средство оказывает противомикробный и противовоспалительный эффекты. Кератолическое свойство мази влияет на чешуйки, помогая им быстрее отшелушиться.
Основной задачей Салициловой мази при псориазе волосистой части головы является подготовка кожи к воздействию других лекарственных препаратов, которые используются в таких случаях. Но стоит понимать, что самостоятельно данное средство не сможет помочь полностью избавиться от болезни.
Перед использованием Салициловой мази необходимо проконсультироваться у специалиста. В аптеках сегодня можно найти препарат с разным процентным содержанием салициловой кислоты, но при псориазе стоит обратить внимание на 1-2%.
Непосредственно перед нанесением мази нужно тщательно помыть голову. Это позволит очистить кожные покровы, сделать бляшки более мягкими, улучшить кровообращение в глубоких слоях кожи.
В последнее время самые разнообразные шампуни и лосьоны, которые специально разрабатываются для лечения псориаза волосистой части головы, являются достаточно популярными. Тем более что их намного легче и проще наносить и смывать. Но необходимо понимать, что только шампунями вы не сможете вылечить эту болезнь. Хотя они обязательно входят в комплексную терапию.
Среди самых популярных шампуней сегодня можно выделить:
- Фридерм Цинк.
- Фридерм Деготь.
- Тегрин.
- T/Sal.
- Алоэ Вера.
- Кетозорал.
- Себозол.
- Низорал.
Особой популярностью среди вышеперечисленных шампуней пользуется «Себозол». Его активным действующим веществом является кетоконазол. Отличается противогрибковым и противомикробным действием. Помогает снять зуд кожи головы, тщательно очистить ее поверхность от отшелушенных чешуек.
Для получения эффективного результата можно мыть голову шампунем хотя бы раз в неделю (при запущенных случаях – два раза в неделю). Курс терапии составляет не менее четырех недель.
Чтобы улучшить состояние пациента часто рекомендуют использовать следующие физиотерапевтические процедуры:
- Облучение ультрафиолетом.
- Облучение с помощью эрбиевого лазера.
- Гидротерапию.
- ПУВА-терапию.
- Плазмаферез.
- Гемосорбцию.
Также рекомендовано санаторное и курортное лечение, где больным назначают такие процедуры:
- Грязелечение.
- Гелиотерапия.
- Купание в ваннах с сероводородом.
Многие пациенты останавливаются свое внимание на разнообразных народных рецептах, которые помогают избавиться от псориаза волосистой части головы. Стоит понимать, что они не могут полностью заменить медикаментозную терапию, а только дополняют ее.
Среди самых популярных рецептов народной медицины стоит выделить:
- Взять 300 г солидола или светлого вазелина, добавить туда два белками из куриных яиц. Туда же добавить одну столовую ложку липового меда и траву чистотел (в виде порошка). Полученную мазь наносить на пораженный псориазом участок кожного покрова .
- Взять одну ложку липового меда и один яичный белок. Добавить в любой детский шампунь. Нанести на голову и смыть через 15 минут.
- Специальный масляной компресс из оливкового и арахисового масел. Натирать голову им нужно после мытья. Чтобы эффект был положительным нужно надеть полиэтиленовую шапочку или пакетик. Лучше использовать перед сном.
Это масло мягко и без проблем отшелушивает чешуйки, которые появляются при этом заболевании. Купить его можно в любой аптеке. Наносить репейное масло нужно после мытья головы, лучше всего вечером, перед тем, как вы решили лечь спать. Необходимо легко втереть масло массажными движениями и надеть после этого шапочку для душа.
Смывать масло нужно утром. При этом с ним смывается и загрубевшая корочка псориатических бляшек. После того, как роговые воспаления были убраны, нужно закрепить полученный результат. Для этого проводятся три аппликации с репейным маслом, в которые добавляются гормональные компоненты и лосьон.
Алоэ часто применяется для лечения псориаза волосистой части головы, но не стоит рассчитывать на мгновенный результат. Тем более, что это лекарственное растение необходимо использовать в комплексе с медикаментозными препаратами. Самым популярным рецептом с этим растением для терапии псориаза является следующий.
Взять 25 г сока алоэ, 25 г корня аира, 25 г сока чистотела, 25 г льняного масла, 25 г столового уксуса, 20 г сока травы нетребы. Все ингредиенты необходимо тщательно смешать и заварить в 1,5 стакана горячей кипяченой воды. Необходимо настоять до трех часов, после чего настойку можно наносить на пораженные участки кожи в виде компрессов. Держать на голове до трех часов.
Различные маски, которые используются для лечения псориаза волосистой части головы, состоят из самых разных ингредиентов. Самыми популярными являются деготь и некоторые эфирные масла.
Для приготовления маски на основе дегтя, необходимо:
- Взять три столовых ложки обычной маски для волос.
- Одну ложку дегтя (березового).
- Димексид (одну ложку).
- Касторовое или репейное масло (две ложки).
- Две ампулы витамина Е и А (покупаются в аптеке).
- Десять капель эфирного масла из чайного дерева.
- Одну ложку меда или крупной морской соли (на выбор).
Такую маску стоит наносить на голову каждый день, держа на волосах не менее одного часа. Благодаря своему составу маска помогает избавиться от шелушения.
Чтобы немного смягчить бляшки и избавиться от чешуек используются маски на основе эфирных масел (эвкалиптового, чайного дерева, розмаринового, кипарисового). Чтобы приготовить такое средство необходимо взять две столовых ложки масла из кокоса, одну столовую ложку виноградного и миндального масел, одну чайную ложку меда (подойдет и коньяк) и по две капли лавандового и розмаринового эфирных масел.
Смесь рекомендовано разогревать на водяной бане, а потом, после охлаждения, наносить на пораженную кожу головы. После нанесения маски голову нужно обмотать пленкой и полотенцем и оставить на два часа.
Лечебные травы часто помогают избавиться от основных симптомов псориаза волосистой части головы. Вот несколько эффективных рецептов:
- Взять 300 г чистотела и перемолоть в мясорубке. Выжать сок из смеси, которую вы получили. К соку добавить 30 мл красного вина и смачивать средством голову. Нужно оставить смесь хотя бы на четверть часа, после чего тщательно смыть.
- Специальный спиртовой настой на основе чистотела. Для его приготовления нужно смешать ½ литра спирта с половиной стакана высушенного чистотела. Настой должен находиться в темном месте около двух часов, после чего его можно использовать.
- Настойка из черной бузины – залить цветки этого растения 450 мл горячей кипяченой воды и дать постоять 1,5 часа. За час до приема пищи выпивать по половине стакана.
Правильная и сбалансированная диета поможет больным на псориаз волосистой части головы улучшить обменные процессы в организме и сделать обострения не такими частыми.
Основные принципы питания:
- Специалист должен в индивидуальном порядке определить, какие продукты питания подходят для пациента, а какие нет. Их обязательно исключают из рациона.
- Важно полностью отказаться от алкоголя и алкогольсодержащих напитков.
- Пищу необходимо принимать часто, но маленькими порциями.
- Не употреблять жаренные, копченные и жирные продукты питания.
- Сократить по возможности использование соли.
- Не употреблять продукты с высоким содержанием консервантов, красителей, эмульгаторов, разрыхлителей и стабилизаторов.
- Полностью исключить из рациона цитрусовые.
- Стараться меньше добавлять в еду сахар и высшие сорта муки.
- Чаще есть растительную пищу.
- Добавить в рацион нежирные кисломолочные продукты.
- Добавить побольше злаковых (особенно гречки).
- Добавить побольше растительных масел.
По материалам m.ilive.com.ua
Причины и механизм развития
Себопсориаз, или себорейная разновидность псориаза – одна из его часто встречающихся форм. Она сопровождается возникновением типичных бляшек на разных участках тела. При обычном течении заболевания сыпь долго не меняет локализацию.
Эта разновидность псориаза чаще начинается с волосистой части головы и распространяется на другие себорейные участки тела. Часто это поражение изолировано, и в типичных случаях у больных наблюдаются эритематозные, шелушащиеся бляшки. Они могут распространяться на рядом расположенные участки гладкой кожи головы и лицо. В дальнейшем сыпь часто перестает быть локализованной и выходит на грудь, спину, на другие зоны, в которых повышенно выделяется кожное сало, то есть на себорейные зоны кожи. По исследованиям, у пациентов с этой формой заболевания часто обнаруживается нарушение углеводного или липидного обмена.
Точной причины себорейного псориаза пока не установлено. Большинство ученых склоняется к мысли об аутоиммунном происхождении заболевания. Известно, что в развитии патологии главную роль играют два процесса:
- Нарушения в работе иммунной системы. Результатом этого становится миграция большого количества Т-хелперов и киллеров в эпидермис. Там они стимулируют высвобождение медиаторов воспаления с прогрессированием соответствующей реакции.
- На фоне подобных изменений нарушается функция кератиноцитов. Они начинают слишком активно делиться и не успевают созревать. Происходит их чрезмерная пролиферация, что становится причиной формирования бляшек.
Себорейный псориаз на лице или другой любой части тела возникают из-за активности дрожжеподобных грибков. В 90 % случаев этот фактор приводит к возникновению поражения кожи. Главную роль играет вид Malassezia furfur.
Помимо указанных выше механизмов, происходит нарушение функционирования сальных желез. Из-за этого возникает клиническая картина, заставляющая врачей диагностировать, псориаз или себорейный дерматит у конкретного пациента.
Дополнительные факторы, вызывающие прогрессирование патологии:
- генетическая предрасположенность;
- хронический стресс;
- нарушения обмена веществ;
- эндокринные заболевания;
- неправильное питание;
- контакт с химическими веществами.
Чем больше факторов одновременно воздействуют на пациента, тем выше шанс возникновения болезни.
Определить наличие псориаза и отличить его от себореи или другого дерматоза иногда трудно. Тем не менее есть ряд симптомов, характерных только для конкретного заболевания.
Классическими признаки псориаза:
- Феномен «стеаринового пятна». При соскабливании чешуек с бляшки возникает светлая гладкая поверхность, которая визуально напоминает каплю засохшего воска. Она имеет четкие границы.
- Феномен «терминальной пленки». Дальнейшее соскабливание помогает достичь образования блестящей, слегка влажной поверхности. Она выглядит, как тонкая полиэтиленовая пленка.
- Феномен «кровяной росы» Полотебнова или Ауспитца. После очередного этапа соскабливания на поверхности кожи проступают капельки крови. Они обусловлены травматизацией микроскопических сосудов в основе бляшки.
С помощью этих симптомов псориаз отличают от другого дерматоза. Они характерны только для псориаза. Есть еще ряд признаков, помогающих правильно установить диагноз:
- Зуд. При себорейной форме псориаза он выражен сильно. Пациенту постоянно хочется чесаться. Иногда это мешает спать, что доставляет дискомфорт;
- Покраснение высыпаний. Это обусловлено локальным воспалительным процессом. Эта особенность является неспецифическим проявлением.
- Локализация бляшек в себорейных зонах, нарушение выделения кожного сала, возникают желтые жирные чешуйки.
Псориаз как болезнь заподозрить легко даже на первом осмотре. Но из-за сходства с другими дерматозами требуется проводить дифференциальную диагностику. Труднее всего отличить себорейный дерматит от псориаза.
Отличия псориаза и себорейного дерматита
Нужно знать, чем отличается себорея от псориаза.
В первом случае патология развивается на фоне гормонального дисбаланса. Он ведет к нарушению функционирования сальных желез с развитием типичной клинической картины.
Себорейный дерматит сопровождается усилением выделения кожного сала с закупоркой выводных протоков. Визуально это выглядит по-разному:
- формирование очагов утолщения эпидермиса;
- жирный блеск кожи;
- шелушение.
Дополнительные симптомы – перхоть, зуд, выпадение волос. Клиническая картина показывает, чем отличается псориаз от себорейного дерматита: отсутствием характерных бляшек и триады симптомов. От этого будет зависеть подбор соответствующего лечения и конечный результат.
Другие отличия псориаза от себорейного дерматита:
- Причина. В первом случае она остается неизвестной. Ученые знают только то, как именно развивается болезнь. При себорее нарушается синтезирование кожного сала на фоне гормональных нарушений.
- Локализация высыпаний. Псориаз чаще возникает на спине, коленях, локтях. Себорея поражает преимущественно лицо, волосистую часть головы, верхнюю область груди.
- Характер чешуек. Псориаз от себорейного дерматита отличается их цветом. В первом случае они серебристые. Во втором – желтые, сальные.
- Поражение других органов и систем. Псориаз способен распространяться на суставы с нарушением их функций. Развивается артропатическая форма псориаза, также могут поражаться ногти. Второе заболевание поражает только кожу.
- При попытке снять чешуйки с поверхности кожи они легко отслаиваются при дерматите. При псориазе их снять намного труднее. Это ведет к формированию точечных кровоизлияний.
Указанные выше клинические отличия себореи и псориаза помогают врачу установить правильный диагноз. От этого будет зависеть подбор терапевтической программы у конкретного пациента.
Дополнительные методы диагностики
Для правильного распознания заболевания иногда требуется использование вспомогательных методов. Врачи не всегда распознают клинику себорейного дерматита или себорейного псориаза из-за ряда похожих симптомов.
Для уточнения диагноза иногда делают биопсию пораженных участков кожи с гистологическим изучением материала. Конечные результаты сильно отличаются. При псориазе будут видны следующие характерные изменения:
- утолщение слоев эпидермиса;
- большое количество Т-лимфоцитов в участке кожи;
- миграция макрофагов и лейкоцитов;
- пролиферация кератиноцитов.
При себорейном дерматите гистологическая картина будет иметь особенности:
- истончение росткового слоя эпидермиса;
- отек дермальных сосочков;
- паракератоз;
- возможно возникновение микроабсцессов Мунро.
Проведение гистологического анализа пораженных участков кожи позволит точно установить, себорея или псориаз у больного. Подобное обследование проводится в тех случаях, когда нет возможности поставить диагноз по симптоматике.
Псориаз демонстрирует отличие от себореи не только в клинической картине, но и в подходе к терапии. Есть несколько принципов лечения псориаза:
- Индивидуальный подход к каждому пациенту. Во всех случаях требуется подстраиваться под отдельного больного. То, что хорошо для одного человека, может оказать менее выраженное воздействие на другого.
- Комплексность. Лечение псориаза проводят с использованием разнообразных методик и препаратов для достижения желаемого результата.
- Соблюдение диеты. Дерматоз часто провоцируется употреблением определенных продуктов. Откажитесь от копченой, жареной пищи, желательно и от алкоголя.
- Правильный уход за кожей. Нужно избегать жестких полотенец. Подбирайте шампуни со специальным лечебным эффектом, и старайтесь свести риск травмирования эпидермиса к минимуму.
Для достижения стойкой ремиссии при любой форме псориаза обращайтесь к врачу. Самолечение чревато осложнениями и ухудшением самочувствия.


Для устранения симптомов поражения кожи используют разные группы лекарственных препаратов. Начинают терапию с препаратов местного воздействия. Себорейный псориаз, лечением которого должен заниматься врач, хорошо подвергается обратному развитию
- Гормональные мази (Элоком, Акридерм, Локоид). Топические глюкокортикостероиды снижают активность воспалительного процесса, устраняют зуд. Улучшают самочувствие больного и уменьшают количество бляшек.
- Средства на основе витамина D (Кальципотриол). Стабилизируют регуляцию процессов синтеза и отторжения кератиноцитов.
- Кератолитики (салициловая мазь). Применяются для снижения интенсивности шелушения. Показаны временно. Комбинируются с гормональными лекарствами. Повышают действие базовых и системных средств.
- Препараты цинка, серы. Они неспецифически улучшают состояние кожи больного. Не применяются в качестве единственного лечебного средства.
- Препараты для уменьшения выработки кожного сала, в том числе гормональные. Назначаются после тщательного обследования не только дерматологом, но и эндокринологом.
Лечение себорейного псориаза волосистой части головы дополнительно требует подбора гипоаллергенного шампуня. Он увлажняет кожу, борется с перхотью и стабилизирует состояние кожи головы.
С подобной целью используют лечебные моющие средства с добавлением гормональных компонентов. Положительно себя зарекомендовало мыло на основе березового дегтя. Оно относится к народным средствам, подходит для мытья головы.
Но перед его применением предварительно нужна консультация с дерматологом.
Помимо местной терапии себорейного псориаза на лице, лечение часто требует использования средств системного воздействия на организм. С подобной целью используют следующие группы медикаментов:
- Цитостатики (Метотрексат). Блокируют деление кератиноцитов.
- Иммунодепрессанты (Циклоспорин). Происходит нивелирование аутоиммунного фактора развития болезни.
- Ретиноиды (Тигазон, Неотигазон). Регулируют рост, созревание и отторжение кератиноцитов.
Дополнительно применяются антигистаминные средства для борьбы с зудом. Седативные препараты используют для нормализации эмоционального состояния больного. Витаминные и минеральные комплексы назначают для укрепления организма.
Вспомогательные и физиотерапевтические методы
Лечить себорейный псориаз нужно комплексно. Кроме приема лекарственных препаратов, положительно себя зарекомендовали некоторые инструментальные методы терапии. Популярными стали:
- Фототерапия. Воздействие ультрафиолетовых лучей помогает блокированию чрезмерной пролиферации кератиноцитов. Происходит снижение количества бляшек, нормализуется состояние кожного покрова (используются домашние ультрафиолетовые расчески).
- ПУВА. Подвид фототерапии. Главное отличие – предварительный прием фотосенсибилизаторов для усиления воздействия лучей.
- Лазерная терапия.
- Плазмаферез в тяжелых случаях и при генерализации процесса.
Подбор вида лечебной методики в каждом случае проводится в индивидуальном порядке лечащим врачом. Все зависит от особенностей пациента и протекания его себорейного псориаза.
Для улучшения результатов лечения главными средствами используют нетрадиционный подход в виде народных рецептов. Такая терапия неглавная. Она выступает вспомогательным фактором в оздоровлении организма, которое неспецифическим способом приведет к избавлению от псориаза.
Популярны такие народные методы борьбы с себорейным псориазом:
- ванны с морской солью;
- солидол;
- мази на основе березового дегтя;
- грязелечение;
- целебные травы (лавровый лист, чистотел, ромашка и другие);
- БАДы, китайские пищевые добавки.
Перед использованием указанных выше методов требуется проконсультироваться у врача. Это предотвратит развитие нежелательных последствий и позволит намного улучшить состояние.
Помните: если вы игнорируете принципы лечения и не соблюдаете законы здорового образа жизни, это приведет к серьезному обострению, которое может тянуться годами и даже проявиться поражением обширной площади кожи – псориатической эритродермией, поражением ногтей и суставов. Поэтому лучше начинать лечение, когда себорейный псориаз не вышел за пределы волосистой части головы.
Псориаз относительно легко можно отличить от похожих на него по симптоматике болезней, если клиническая картина является типичной, однако проявления состояния настолько многообразны, что даже самый опытный дерматолог может ошибиться.
Псориаз — один из самых распространенных дерматозов и затрагивает около 2% населения во всем мире. Он может проявиться в любом возрасте, но существует значительный уклон в сторону подросткового или юношеского возраста с дальнейшим пиком заболеваемости ближе к 50 годам.
Типичные очаги поражения псориаза представляют собой эритематозные резко разграниченные отвердевшие бляшки, покрытые серебристо-белыми чешуйками. Они имеют овальную или неправильную форму размером от одного до нескольких сантиметров в диаметре и распределяются симметрично на разгибательных поверхностях конечностей (преимущественно локтях и коленях), нижней части спины и волосистой части головы. Зуд является переменным условием, но чаще всего присутствует. Степень зуда часто связана с эмоциональным состоянием пациента, сильное жжение может быть симптомом тревоги или депрессии.
Эти клинические особенности отражают гистопатологические процессы в активных очагах:
- гиперкератоз;
- паракератоз;
- частичная или полная потеря зернистого клеточного слоя;
- акантоз эпидермиса;
- изменение рисунка кожи;
- расширенные кровеносные сосуды.
Для псориаза характерны две гистологические особенности – возникновение микроабсцессов Мунро (скопление нейтрофильных гранулоцитов в роговом слое кожи) и спонгиоформных пустул Когоя (многокамерных пустул в шиповатом и зернистом слоях).
Клинические и гистологические аспекты хронического псориаза, как правило, дают возможность точно провести диф. диагностику. Сомнения могут возникнуть в нетипичных случаях локализации или проявления, особенно у пациентов с заболеванием типа 2. У этих больных кожа поражается ближе к 50 годам и, в отличие от типа 1, реже связаны с семейной историей патологии и фенотипами HLA (человеческие лейкоцитарные антигены).
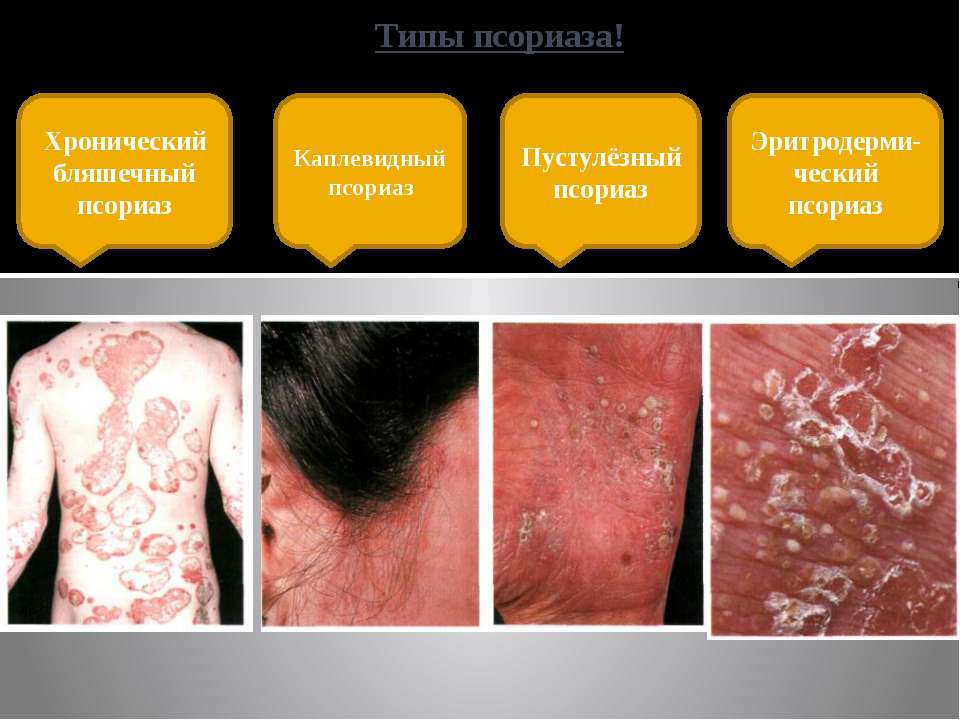
Каплевидный псориаз является наиболее частой формой заболевания, наблюдаемой у детей и молодых взрослых. Он характеризуется острым началом и появлением многочисленных мелких (0,3–1,0 см в диаметре) округлых или слегка овальных гиперемированных папул и шелушащихся бляшек, широко распространенных на поверхности кожи, особенно на туловище и проксимальной части конечностей. Также может быть вовлечено лицо. Поражения обычно появляются через 1–2 недели после тяжелой стрептококковой инфекции верхних дыхательных путей.
По симптоматике заболевание может напоминать некоторые папулосквамозные и эритематозные расстройства, такие как отрубевидный и хронический лихеноидный лишай, вторичный сифилис, лимфоматоидный папулез.
Дифференциальная диагностика псориаза основывается на гистологии, истории и морфологии поражения.
При хроническом лихеноидном лишае (питириазе) рецидивирующие очаги обычно менее равномерно рассеяны, имеют красно-коричневый или оранжево-коричневый цвет и покрыты легко снимающимися непрозрачными чешуйками, а на месте поражения часто остаются гипопигментированные пятна. Как и каплевидный псориаз, они локализуются на туловище и верхних конечностях, появляясь преимущественно после фаринго-тонзиллярных инфекций у детей и подростков.
Не сопровождаемые зудом папулосквамозные поражения, например, вторичный сифилис, могут имитировать каплевидный псориаз, но медно-красный цвет, шелушение на периферии папул («воротничок Биетта»), наличие других кожных особенностей, генерализованная лимфаденопатия с увеличенными лимфатическими узлами способствуют точному диагнозу еще до получения результатов серологического тестирования.
Лимфоматоидный папулез, который иногда путают с каплевидным псориазом, является хроническим рецидивирующим заболеванием лимфатической системы. Сыпь безболезненная и множественная, проходит самостоятельно. Сосуществование красно-коричневых папул и узелков с изъязвленными некротическими центрами, гипопигментированные участки, преимущественно возникающие на туловище и конечностях – позволяют с определенной степенью точности диагностировать это заболевание.
Розовый лишай — распространенное острое самокупирующееся папулосквамозное поражение, вероятно вирусной природы, которое чаще возникает у подростков и молодых взрослых. Классические очаги имеют розовый или лососевый цвет, овальную форму и шелушащуюся центральную часть с красной каемкой, они обычно распределяются на туловище и проксимальных отделах конечностей. Это состояние легко отличить от каплевидного псориаза по внешнему виду — они крупнее, похожи на медальоны, не сливаются между собой. Сыпь начинается с появлением материнской крупной бляшки, через 6–8 недель происходит спонтанное разрешение.
Фолликулярный псориаз – редкое заболевание, которое чаще встречается у детей. Его можно спутать с красным волосяным лишаем, который характеризуется появлением фолликулярных папул конической формы на фоне темно-красной кожи чаще всего на тыльной стороне пальцев рук, а также крупными оранжево-красными бляшками. Гистологически красный лишай отличается от псориаза наличием переменного паракератоза и гиперкератоза в вертикальном и горизонтальном направлениях (пятнистый паракератоз).
Эритродермический псориаз отличается от других кожных заболеваний генерализацией воспаления и шелушения, которые затрагивают более 90% поверхности кожи, и часто связан с отеком. Его начало может быть связано с быстрым прекращением длительного курса системных или местных кортикостероидов, другими лекарствами, инфекцией, гипокальциемией, чрезмерным воздействием солнечного света или ультрафиолетового облучения в острой фазе псориаза. Дифференциальный диагноз с другими эритродермическими состояниями не всегда можно установить с точностью, но прошлая история псориаза, в том числе семейная, вовлечение ногтей, небольшое количество высыпаний на лице, воспалительный артрит являются диагностическими подсказками. Несмотря на многочисленные исследования, причина эритродермии не установлена у трети пациентов.
Таблица: основные причины эритродермии
Аллергическая реакция на лекарства
Т-клеточные кожные лимфомы (грибовидный микоз, синдром Сезари)
Буллезные дерматозы (эксфолиативная пузырчатка, буллезный пемфигоид, паранеопластическая пузырчатка) Синдром Незертона
Болезнь Риттера (стафилококковый ожогоподобный кожный синдром)
Аутоиммунные нарушения соединительной ткани (дерматомиозит, волчанка красная)
Реакция «трансплантат против хозяина»
Пустулезный псориаз (генерализованный псориаз, пустулезный псориаз Цумбуша, герпетиформное импетиго) и его формы (акродерматит Аллопо, псориаз Барбера) характеризуется появлением пустул со стерильным содержимым, которое представляет собой нейтрофильную инфильтрацию эпидермиса. В качестве провоцирующих факторов зарегистрированы очаговые инфекции, кортикостероидная терапия, местные раздражители, беременность, гиперкальциемия и стресс. Курение может усугубить воспаление, которое локализуется на ладонно-подошвенной поверхности. Формы пустулезного псориаза следует отличать от других похожих на него болезней, вызывающих неинфекционные пустулезные высыпания. Наиболее важные диагностические проблемы – наличие острого распространенного экзантематозного пустулеза, особенно у пациентов с семейной и/или личной историей псориаза, и субкорнеальный пустулезный дерматоз.
При остром распространенном экзантематозном пустулезе появляются многочисленные мелкие стерильные пустулы, обширная отечная эритема, с чем похожи симптомы генерализованного пустулезного псориаза. Острота высыпаний, их первое появление на кожных складках и лице, последующее быстрое распространение, частая ассоциация с другими кожными проявлениями (пурпура, везикулы, мультиформное эритематозное поражение), интенсивный зуд, высокая температура и относительно короткий латентный период между приемом препарата, явившегося причиной аллергической реакции, и высыпаниями на коже (1–2 дня) делают возможной точную диагностику. Гистологические особенности заболевания — обширный отек и периваскулярный воспалительный инфильтрат в поверхностной дерме и некроз кератиноцитов, в то время как паракератоз и акантоз более характерны для псориаза.
Субкорнеальный пустулезный дерматоз отличим от псориаза клинически или гистологически. Кольцевые полициклические или серпигинозные поражения с чешуйчатыми краями, рецидивирующий вялый везикопустулез с прозрачной жидкостью в верхней половине и гноем внизу – явный диагностический признак. В остальных случаях, когда пустулы асимметрично локализуются на ладонной и подошвенной областях, существуют два основных метода как отличить псориаз — с помощью биопсии и кожных тестов. Должны быть исключены инфекции (например, гнойничковые дерматофитии и бактериальные импетиго) и экзематозный дерматит (дисгидроз, контактный дерматит).
Псориатические поражения морфологически однородны, даже если локализуются на разных участках. Высыпание, которое наблюдается на ладонях и подошвах, наиболее важно для диагностики. Резко очерченные края бляшек оранжево-красного цвета, отсутствие везикуляции, покраснение и утолщение кожи на костяшках помогают исключить ороговевающую экзему, простой лишай или вторичный сифилис.
Изменения ногтей также являются диагностическими. Пальмоплантарный псориаз может быть экзематозным, в основном у детей и лиц с положительной семейной историей заболевания, или лихеноидным. Фиолетовый цвет, блестящая кожа и поражения ротовой полости являются признаками красного плоского лишая.
Волосистая часть головы является одной из самых распространенных локализаций псориаза. Заболевание может охватывать всю эту область или несколько, приводить к образованию нескольких дискретных бляшек разного размера. В отличие от себорейного дерматита, псориатические бляшки имеют четко определенный край, имеют серебристо-белый цвет, сопровождаются ксерозом, зудом и часто затрагивают не только участок, покрытый волосами. Иногда чешуйки имеют вид белых хлопьев и прочно прикреплены к коже головы – так проявляется асбестовидный лишай, тяжелая форма себореи.
Дифференциальная диагностика может быть затруднена, особенно при отсутствии очагов поражения в обычных местах. В этих случаях гистологические аспекты также не являются решающими, хотя присутствие спонгиоза дает основание исключить псориаз.
Изгибный или инверсный псориаз характеризуется развитием блестящих розовых или красных резко ограниченных бляшек в складках тела. Его можно перепутать с опрелостями бактериальной или грибковой природы, себорейным и контактным дерматитом, в этом случае анализ определяют результаты биопсии.
При всех формах псориаза часто вовлечены ногти, особенно при псориатической артропатии. Изъязвление, феномен масляных пятен, подногтевой гиперкератоз и онихолизис являются распространенными, но не уникальными для данного заболевания. Ямки или точечные вдавления на ногтевой пластине из-за дефекта ногтевой матрицы глубже при псориазе, чем при очаговой алопеции, контактном дерматите или профессиональных травмах.
Синдром масляных пятен вызван отделением ногтевой пластины от ногтевого ложа вследствие накопления экссудата, этот симптом присутствует при некоторых воспалительных и экзематозных заболеваниях, в частности, системной красной волчанке. Подногтевой гиперкератоз может являться результатом повторных травм и хронических воспалительных состояний, таких как онихомикоз, контактный дерматит и красный волосяной лишай. Наконец, онихолизис, отслойка ногтя, происходит не только вследствие псориаза, но и из-за многочисленных системных, врожденных, физических, химических и инфекционных причин.
Классическая форма псориаза имеет характерные симптомы, затрагивающие локализацию, внешний вид, гистологическую картину поражений, но в некоторых случаях для постановки диагноза необходимы дополнительные исследования, включающие биопсию, анализы физиологических жидкостей, установление семейной и личной истории заболевания. Наиболее явными признаками псориаза являются характерные очаги на руках и коже головы, но и в этом случае некоторые признаки не являются уникальными, поэтому всегда необходима полная клиническая картина патологии.
Диагностировать псориаз не всегда просто, поэтому на помощь приходит дифференциальная диагностика псориаза.
Рассмотрим особенности ее применения и достоинства перед другими видами диагностик.
Псориаз – сложное заболевание, представленное в большом количестве разновидностей. Неопределенность клинической картины заболевания заставляет дифференцировать заболевание с большим количеством других кожных болезней.
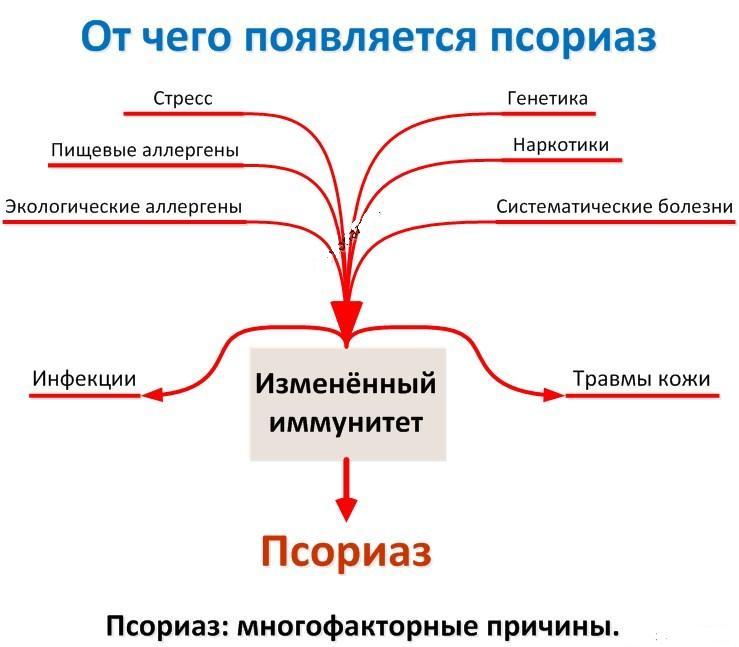
Этиология и патогенез болезни с медико-научной точки зрения пока не выявлены на 100%. Среди
многочисленных гипотез, описывающих причины развития болезни (наследственные факторы, нервные состояния, проблемы метаболизма), в качестве основного фактора можно выделить наследственность.
О роли генетики свидетельствует тот факт, что люди, в чьих семьях предки страдали от псориаза, значительно чаще подвержены возникновению этого заболевания. Остается не закрытым вопрос о типе наследования заболевания.
Есть предположение, что псориаз – многофакторная болезнь, имеющая долю генетической составляющей (70%) и долю особенностей окружающей среды (30%).
В качестве первичного морфологического фактора болезни выступает папула красного или розового цвета. Она покрыта большим количеством чешуек рыхлого типа, имеющих серебристый оттенок. Если их поскабливать, проявятся прочие симптомы болезни – стеариновые пятна, терминальные пленки, кровяная роса. На начальной стадии болезни высыпаний достаточно мало, однако с течением времени их количество становится увеличенным. Если псориаз вызван инфекционными болезнями или тяжелыми потрясениями нервной системы, а также непереносимостью лекарств, то может проявляться обильная сыпь.
Заболевание в прогрессивной форме сопровождается возникновением папул, образованных в области травм и расчесов. Эти болячки впоследствии могут сливаться между собой, образовывая бляшки. При стационарной стадии болезни интенсивность роста идет на спад, отеки и поражения приобретают четкие границы, могут утолщаться. Сыпью может быть покрыт любой участок тела, чаще всего это волосистая часть головы и поверхности сгибов.
При обычном псориазе клиническая картина характерна, поэтому для постановки верного диагноза и назначения качественного лечения не требуется много времени и усилий. Но есть случаи, когда можно спутать псориаз с другими болезнями – красный плоский лишай, болезнь Рейтера, себорея, красная волчанка и другие. Для проведения диагностики важным является проведение обследований и гистологические изменения.
В учет в ходе дифференциальной диагностики берутся клинические особенности проявления, имеющие зависимость от локализации болезни – в области кожных складок, головы, шеи, живота и ногтей.
Есть несколько заболеваний с проявлениями, похожими на псориаз. Чтобы дифференцировать недуг с каждым из них, необходимо знать основные симптомы и признаки других заболеваний.
Для красного плоского лишая характерны такие черты, как папулы в полигональной форме, блестящие высыпания, вдавления в центре образований. При многих формах красного плоского лишая характерно образование сетчатого рисунка на поверхности папул. Обычно процесс дифференциальной диагностики не представляет особого труда и сопровождается рядом признаков.
- Возникновение блестящих папул сиреневого цвета;
- Слабо выраженное шелушение пораженных покровов;
- Локализация болезни в области поверхности сгиба.
На основании имеющейся симптоматики не составляет труда поставить верный диагноз, при этом проведение гистологического исследования нецелесообразно. Особую важность в данном случае представляет кольцевидная форма красного лишая, которая чаще всего образуется на половых органах. Папулезные элементы небольшого размера могут группироваться и образовывать большие поражения. Они имеют сиреневатый цвет, высыпания могут одновременно появляться в полости рта.
При сифилисе, в отличие от псориаза, папулы имеют полушаровидную форму и яркую окраску болячки в медно-красный цвет. Поскольку наблюдается процесс большей инфильтрации, папулы располагаются поверхностно и отличаются большей плотностью. Происходит обильное шелушение в виде т. н. воротничка Биетта, периферический рост папул и объединение их в бляшки. Отличительная особенность сифилиса заключается в том, что папулы имеют приблизительно равные величины, кроме тех, что располагаются в области складок.
При болезни рейтера в качестве основного симптома выступает уретрит, также проявляется артрит, конъюнктивит, поражение глаз и суставов, высыпания псориатического типа (в области головки полового члена, подошв, рта). Поражения на коже обнаруживаются с такой же частотой, как и болезни суставов при псориазе. Спустя некоторое время после развития уретрита образуются мелкие папулезные образования, имеющие коричнево-красный оттенок, впоследствии они могут расти и образовывать ярко очерченные области поражений. В отличие от псориаза, при болезни рейтера высыпания отличаются меньшей стойкостью.
Себорейный дерматит – еще одно явление, похожее по проявлению на псориаз. Здесь отсутствует четко прослеживаемая инфильтрация кожи. В этом случае постановление дигноза является сложным, особенно если родственники больного человека никогда не страдали от псориаза. Нередко ошибочно диагностируется себорея. Провести диагностику в этом случае помогает характер пустул в области головы. Границы чешуек менее четкие, нежели при псориазе, причем на голове они выражены ярче, чем на туловище. При соскабливании может проявляться не точечное кровотечение, а кровоточащая поверхность.
При атопическом дерматите, в отличие от псориаза, проявляется неяркая эритема, возникает шелушение, экскориация в местах локализации образований. Традиционно поражается область лица, шеи, верхней части груди, ямок под локтями и коленями. Зуд имеет ярко выраженный характер.
Проявляется в виде изолированных бляшек, образованных в области затылка у женщин климактерического возраста. Такое явление может иметь колоссальные сходства с ограниченным нейродермитом, с учетом того, что эта форма псориаза сопровождается возникновением сильного зуда. В диагностике оказывает помощь серебристость шелушения и не выраженная инфильтрация.
Это заболевание, в отличие от псориаза, имеет более острые симптомы протекания, особенно это касается начальной стадии. Проявляется зуд, очаги поражения имеют в основном полициклические границы. При болезни ярко выражены воспалительные процессы с пузырьками и пустулами, корками и чешуйками. Для проведения качественного и достоверного диагноза проводится культуральное и микроскопическое исследование.
В зависимости от вида и формы протекания псориаза, его необходимо дифференцировать с другими заболеваниями.
- Так, например, если псориаз поражает подошвы и ладони, необходимо проводить дифференциацию с таким явлением, как дерматофитии стоп, кистей, экзема.
- Если имеет место быть псориатическая эритродермия, проводится ее дифференциация с токсидермией, розовым лишаем или проявлением красного плоского лишайного заболевания, экземой, лимфомами кожи.
- При диагностировании артропатического псориаза проводится дифференциальная диагностика с артрозами, заболеванием Рейтера, артрита.
- При обнаружении у больного псориазиформных высыпаний можно ассоциировать их с токсидермией.
- Генерализованное пустулезное заболевание дифференцируется с сепсисом и бактериемией, герпетиформным импетиго. Делается посев крови, обследование на ВИЧ (в редких ситуациях).
- Локализация высыпаний в области половых органов может стать причиной путаницы и необходимости дифференциации псориаза с вульвитом. Псориаз, в отличие от данной болезни, имеет меньшую остроту воспаления, хроническое, а не острое течение.
- Псориаз в области подошвы и ладоней может дифференцироваться с экземой, кератодермией, акродерматитом Алоппо. В отличие от некоторых этих заболеваний проявления псориаза традиционно начинаются не на концевых фалангах, а в проксимальных отделах ладоней и во внутренней части стоп.
- Псориаз также дифференцируется с грибовидным микозом, но развитие второго заболевания чаще характерно для лиц старше 40 лет, при этом изменения происходят более стойко, нежели при псориазе, наблюдается большая инфильтрация, отсутствуют яркие тона.
- Нередко проводится дифференциация псориатической эритродермии и эритродермической формой саркоидоза. Вторая форма заболевания встречается реже и имеет более монотонное протекание, то есть, нет яркой выраженности чередования ремиссий и обострений.
- Артропатический псориаз должен быть отличен от ревматоидного артрита. Данное заболевание (псориаз) чаще всего встречается на фоне псориатической эритродермии, пустулезном псориазе. Диагностика может представлять сложности в связи с присутствием сходства в рентгенологических изменениях.
- Фолликулярный псориаз традиционно необходимо дифференцировать с красным волосяным отрубевидным лишаем и заболеванием Кирле. Но при псориазе первоначальные поражения проявляются в устьях волосяных фолликул и выглядят как мелкие узелки с ороговением.
Таким образом, дифференциальная диагностика заболевания является достаточно сложной, однако знание четких проявлений заболевания позволит достичь должного эффекта и применить верную терапию к каждому отдельному случаю.
По материалам med-zoj.ru
Диагностировать псориаз не всегда просто, поэтому на помощь приходит дифференциальная диагностика псориаза.
Рассмотрим особенности ее применения и достоинства перед другими видами диагностик.
Псориаз – сложное заболевание, представленное в большом количестве разновидностей. Неопределенность клинической картины заболевания заставляет дифференцировать заболевание с большим количеством других кожных болезней.
многочисленных гипотез, описывающих причины развития болезни (наследственные факторы, нервные состояния, проблемы метаболизма), в качестве основного фактора можно выделить наследственность.
О роли генетики свидетельствует тот факт, что люди, в чьих семьях предки страдали от псориаза, значительно чаще подвержены возникновению этого заболевания. Остается не закрытым вопрос о типе наследования заболевания.
Есть предположение, что псориаз – многофакторная болезнь, имеющая долю генетической составляющей (70%) и долю особенностей окружающей среды (30%).
В качестве первичного морфологического фактора болезни выступает папула красного или розового цвета. Она покрыта большим количеством чешуек рыхлого типа, имеющих серебристый оттенок. Если их поскабливать, проявятся прочие симптомы болезни – стеариновые пятна, терминальные пленки, кровяная роса. На начальной стадии болезни высыпаний достаточно мало, однако с течением времени их количество становится увеличенным. Если псориаз вызван инфекционными болезнями или тяжелыми потрясениями нервной системы, а также непереносимостью лекарств, то может проявляться обильная сыпь.
Заболевание в прогрессивной форме сопровождается возникновением папул, образованных в области травм и расчесов. Эти болячки впоследствии могут сливаться между собой, образовывая бляшки. При стационарной стадии болезни интенсивность роста идет на спад, отеки и поражения приобретают четкие границы, могут утолщаться. Сыпью может быть покрыт любой участок тела, чаще всего это волосистая часть головы и поверхности сгибов.
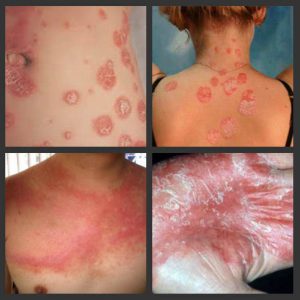
При обычном псориазе клиническая картина характерна, поэтому для постановки верного диагноза и назначения качественного лечения не требуется много времени и усилий. Но есть случаи, когда можно спутать псориаз с другими болезнями – красный плоский лишай, болезнь Рейтера, себорея, красная волчанка и другие. Для проведения диагностики важным является проведение обследований и гистологические изменения.
В учет в ходе дифференциальной диагностики берутся клинические особенности проявления, имеющие зависимость от локализации болезни – в области кожных складок, головы, шеи, живота и ногтей.
Для красного плоского лишая характерны такие черты, как папулы в полигональной форме, блестящие высыпания, вдавления в центре образований. При многих формах красного плоского лишая характерно образование сетчатого рисунка на поверхности папул. Обычно процесс дифференциальной диагностики не представляет особого труда и сопровождается рядом признаков.
- Возникновение блестящих папул сиреневого цвета;
- Слабо выраженное шелушение пораженных покровов;
- Локализация болезни в области поверхности сгиба.
На основании имеющейся симптоматики не составляет труда поставить верный диагноз, при этом проведение гистологического исследования нецелесообразно. Особую важность в данном случае представляет кольцевидная форма красного лишая, которая чаще всего образуется на половых органах. Папулезные элементы небольшого размера могут группироваться и образовывать большие поражения. Они имеют сиреневатый цвет, высыпания могут одновременно появляться в полости рта.
При сифилисе, в отличие от псориаза, папулы имеют полушаровидную форму и яркую окраску болячки в медно-красный цвет. Поскольку наблюдается процесс большей инфильтрации, папулы располагаются поверхностно и отличаются большей плотностью. Происходит обильное шелушение в виде т. н. воротничка Биетта, периферический рост папул и объединение их в бляшки. Отличительная особенность сифилиса заключается в том, что папулы имеют приблизительно равные величины, кроме тех, что располагаются в области складок.
При болезни рейтера в качестве основного симптома выступает уретрит, также проявляется артрит, конъюнктивит, поражение глаз и суставов, высыпания псориатического типа (в области головки полового члена, подошв, рта). Поражения на коже обнаруживаются с такой же частотой, как и болезни суставов при псориазе. Спустя некоторое время после развития уретрита образуются мелкие папулезные образования, имеющие коричнево-красный оттенок, впоследствии они могут расти и образовывать ярко очерченные области поражений. В отличие от псориаза, при болезни рейтера высыпания отличаются меньшей стойкостью.
Себорейный дерматит – еще одно явление, похожее по проявлению на псориаз. Здесь отсутствует четко прослеживаемая инфильтрация кожи. В этом случае постановление дигноза является сложным, особенно если родственники больного человека никогда не страдали от псориаза. Нередко ошибочно диагностируется себорея. Провести диагностику в этом случае помогает характер пустул в области головы. Границы чешуек менее четкие, нежели при псориазе, причем на голове они выражены ярче, чем на туловище. При соскабливании может проявляться не точечное кровотечение, а кровоточащая поверхность.
При атопическом дерматите, в отличие от псориаза, проявляется неяркая эритема, возникает шелушение, экскориация в местах локализации образований. Традиционно поражается область лица, шеи, верхней части груди, ямок под локтями и коленями. Зуд имеет ярко выраженный характер.
Проявляется в виде изолированных бляшек, образованных в области затылка у женщин климактерического возраста. Такое явление может иметь колоссальные сходства с ограниченным нейродермитом, с учетом того, что эта форма псориаза сопровождается возникновением сильного зуда. В диагностике оказывает помощь серебристость шелушения и не выраженная инфильтрация.
Это заболевание, в отличие от псориаза, имеет более острые симптомы протекания, особенно это касается начальной стадии. Проявляется зуд, очаги поражения имеют в основном полициклические границы. При болезни ярко выражены воспалительные процессы с пузырьками и пустулами, корками и чешуйками. Для проведения качественного и достоверного диагноза проводится культуральное и микроскопическое исследование.
В зависимости от вида и формы протекания псориаза, его необходимо дифференцировать с другими заболеваниями.
- Так, например, если псориаз поражает подошвы и ладони, необходимо проводить дифференциацию с таким явлением, как дерматофитии стоп, кистей, экзема.
- Если имеет место быть псориатическая эритродермия, проводится ее дифференциация с токсидермией, розовым лишаем или проявлением красного плоского лишайного заболевания, экземой, лимфомами кожи.
- При диагностировании артропатического псориаза проводится дифференциальная диагностика с артрозами, заболеванием Рейтера, артрита.
- При обнаружении у больного псориазиформных высыпаний можно ассоциировать их с токсидермией.
- Генерализованное пустулезное заболевание дифференцируется с сепсисом и бактериемией, герпетиформным импетиго. Делается посев крови, обследование на ВИЧ (в редких ситуациях).
- Локализация высыпаний в области половых органов может стать причиной путаницы и необходимости дифференциации псориаза с вульвитом. Псориаз, в отличие от данной болезни, имеет меньшую остроту воспаления, хроническое, а не острое течение.
- Псориаз в области подошвы и ладоней может дифференцироваться с экземой, кератодермией, акродерматитом Алоппо. В отличие от некоторых этих заболеваний проявления псориаза традиционно начинаются не на концевых фалангах, а в проксимальных отделах ладоней и во внутренней части стоп.
- Псориаз также дифференцируется с грибовидным микозом, но развитие второго заболевания чаще характерно для лиц старше 40 лет, при этом изменения происходят более стойко, нежели при псориазе, наблюдается большая инфильтрация, отсутствуют яркие тона.
- Нередко проводится дифференциация псориатической эритродермии и эритродермической формой саркоидоза. Вторая форма заболевания встречается реже и имеет более монотонное протекание, то есть, нет яркой выраженности чередования ремиссий и обострений.
- Артропатический псориаз должен быть отличен от ревматоидного артрита. Данное заболевание (псориаз) чаще всего встречается на фоне псориатической эритродермии, пустулезном псориазе. Диагностика может представлять сложности в связи с присутствием сходства в рентгенологических изменениях.
- Фолликулярный псориаз традиционно необходимо дифференцировать с красным волосяным отрубевидным лишаем и заболеванием Кирле. Но при псориазе первоначальные поражения проявляются в устьях волосяных фолликул и выглядят как мелкие узелки с ороговением.
Таким образом, дифференциальная диагностика заболевания является достаточно сложной, однако знание четких проявлений заболевания позволит достичь должного эффекта и применить верную терапию к каждому отдельному случаю.
По материалам dermatolog03.ru