«Дифференциальная диагностика кожных болезней»
Руководство для врачей
под ред. Б. А. Беренбейна, А. А. Студницина
Парапсориаз (parapsoriasis) — относительно нечасто встречающееся хроническое заболевание кожи, описанное L. Brocq в 1902 г. Под этим названием рассмотривают дерматоз, характеризующийся признаками псориаза, красного плоского лишая, себорейной экземы и розового лишая и в основном проявляющийся папулами и пятнисто-сквамозными элементами.
Этиология и патогенез этого заболевания не выявлены. Предположение о роли туберкулёзной и сифилитической инфекции в его развитии в настоящее время отвергается. Однако нельзя исключать возможность инфекционно-аллергического происхождения парапсориаза, которая является наиболее вероятной. Подтверждением этого являются результаты гистологических исследований, свидетельствующие о тесной связи парапсориаза, особенно острого, с аллергическим васкулитом Руитера.
У больных парапсориазом выявлены выраженные изменения проницаемости и резистентности капилляров, подобные тем, которые наблюдаются при сыпном тифе, скарлатине и других инфекционных заболеваниях. Эти сосудистые нарушения более резко выражены у больных каплевидным парапсориазом. Установлено также, что возникновению острого парапсориаза предшествуют некоторые инфекционные заболевания: грипп, ангина, стептококковая инфекция, хронический тонзиллит. Большинство дерматологов и рассматривают парапсориаз как инфекционно-токсический капиллярит, нередко возникающий при фокальной инфекции.
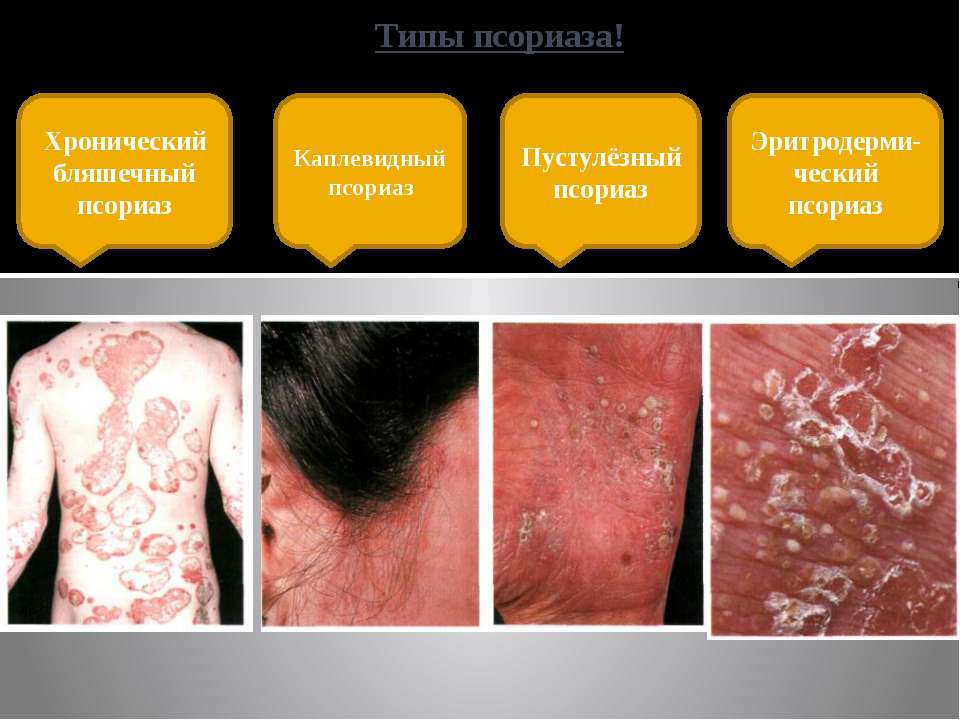
Клинические проявления парапсориаза очень разнообразны. Различают четыре его формы:
- каплевидный парапсориаз,
- острый парапсориаз,
- бляшечный парапсориаз
- лихеноидный парапсориаз.
Общее состояние больных, как правило, не нарушается, отсутствует даже зуд. Однако при острой форме парапсориаза отмечаются нарушение общего самочувствия и повышение температуры тела. Очаги парапсориаза у многих больных могут существовать длительное время. Наблюдаются (чаще всего в летнее время) периоды ремиссий, которые в дальнейшем сменяются рецидивами. У некоторых больных на месте регрессирования элементов остается псевдолейкодерма.
Каплевидный парапсориаз (parapsoriasis guttata) проявляется довольно типичными узелковыми высыпаниями круглой или овальной формы величиной 2-5 мм. Цвет их светло-розовый или более тёмный, иногда буровато-красный. Поверхность узелков покрыта довольно характерной чешуйкой, которая напоминает облатку — плотную, сухую чешуйку, прикрепленную в центре и отстающую по периферии. При осторожном поскабливании чешуйка снимается, не ломаясь. Могут образоваться папулы, не покрытые чешуйками.
При поскабливании таких папул наблюдается отрубевидное шелушение. Это явление получило название «феномен скрытого шелушения», его можно использовать как диагностический признак. При более интенсивном поскабливании на поверхности высыпания и вблизи него на видимо здоровой коже появляются точечные кровоизлияния — симптом пурпуры, впервые описанный L. Brocq. Инфильтрат в основании папул очень незначительный и прощупывается с трудом. Зуд, как правило, отсутствует.
Высыпания обычно локализуются на боковых поверхностях туловища и конечностях, очень редко — на волосистой части головы, ладонях и подошвах.
При разрешении папул нередко остаются депигментированные пятна. Одновременно с папулами иногда возникают розеолезные пятна, нередко покрытые пластинчатыми чешуйками. Эти пятна имеют, большое сходство с сифилитической розеолой.
Высыпания на слизистых оболочках встречаются редко и выглядят в виде точечных возвышающихся белых папул величиной с булавочную головк. Описаны редкие формы каплевидного парапсориаза — везикулёзная, пурпурозная и атрофическая.
Дети болеют каплевидным парапсориазом значительно реже, чем взрослые. У женщин каплевидный парапсориаз встречается в 2 раза чаще, чем у мужчин.
Гистологическая картина при каплевидном парапсориазе характеризуется паракератозом и местами гиперкератозом, вакуолизацией клеток базального слоя, нередко выраженным акантозом. В сосочковом слое дермы отмечаются расширение сосудов, кровоизлияния (в небольшом количестве), лимфоидная инфильтрация.
Дифференциальная диагностика. Каплевидный парапсориаз следует дифференцировать от псориаза, папулёзного сифилида, розового лишая.
Псориаз отличается от каплевидного парапсориаза наличием эпидермальных папул разной величины, покрытых серебристыми чешуйками. Для псориаза характерны феномены стеаринового пятна, терминальной пленки и точечного кровотечения.
При парапсориазе высыпания имеют более или менее одинаковую величину. Характерны феномены облатки и скрытого шелушения, а также симптомы пурпуры. Высыпания при псориазе нередко локализуются на волосистой части головы, иногда на лице, часто на разгибательных поверхностях конечностей. При парапсориазе волосистая часть головы и лицо поражаются редко, разгибательные поверхности конечностей в области локтевых и коленных суставов — в единичных случаях.
Значительно чаще приходится дифференцировать парапсориаз от папулёзного сифилида. Цвет парапсориатических папул более светлый, чем сифилитических (медно-красный). Инфильтрация в основании сифилитической папулы значительно более выраженная, чем в парапсориатической.
Характер шелушения также различен. Чешуйки покрывают всю поверхность парапсориатической папулы, в то время как для сифилитической папулы характерно шелушение в виде воротничка — по периферии папулы (воротничок Биетта). При сифилисе, особенно вторичном свежем, развивается специфический полиаденит, при парапсориазе специфический полиаденит и другие признаки вторичного сифилиса не наблюдаются. Лейкодерма, обычно свойственная вторичному рецидивному сифилису, чаще локализуется на шее, реже — на верхней части груди и состоит из обесцвеченных пятен округлой формы, одинаковой величины. Парапсориатическая лейкодерма является вторичной, имеет иную локализацию и менее правильные очертания.
Все же, в ряде случаев, трудных для диагностики, необходимо провести серологическое исследование, результаты которого позволяют исключить сифилитическую инфекцию.
Острый парапсориаз (parapsoriasis acuta; синонимы: острый лихеноидный и вариолиформный лишай, болезнь Мухи-Габерманна) представляет собой разновидность каплевидного парапсориаза, протекающего остро.
Заболевание нередко начинается с повышения температуры тела. Увеличиваются лимфатические узлы, внезапно появляются множественные высыпания, отличающиеся истинным и ложным полиморфизмом. Наряду с обычными для каплевидного парапсориаза папулами и пятнами с феноменами облатки, скрытого шелушения и точечного кровоизлияния возникают папулёзные элементы, в центре которых имеются геморрагические пузырьки, напоминающие варицелеподобные элементы, быстро подсыхающие в буро-чёрные корки. Эти элементы обычно появляются в начале болезни. После отпадения корочек остаются пигментации и мелкие оспенноподобные рубчики, обычно на месте некротических изменений. Может поражаться и слизистая оболочка полости рта в виде беловатых папул на щеках, нёбе, языке. Заболевание продолжается 5-6 недель и дольше, иногда переходит в хроническую форму, что в известной степени подтверждает мнение многих дерматологов, согласно которому вариолиформный парапсориаз является разновидностью каплевидного парапсориаза.
Острый парапсориаз возникает в любом возрасте у лиц обоего пола, несколько чаще у юношей, иногда после различных инфекций (грипп, ангина и др). Дети редко болеют острым парапсориазом.
Гистологическая картина: в сосочковом слое дермы выявляют инфильтрат вокруг сосудов, состоящий из лимфоцитов и нейтрофилов, кровоизлияния, в эпидермисе — вакуольную дегенерацию клеток росткового слоя, очаги некроза.
Дифференциальная диагностика острого парапсориаза. Заболевание следует дифференцировать от ветряной оспы, хотя обычно картина острого парапсориаза настолько своеобразна и типична, что диагностика не вызывает затруднений.
Отличительным признаком острого парапсориаза от ветряной оспы является отсутствие высыпаний на волосистой части головы и лице при парапсориазе, в то время как при ветряной оспе высыпания появляются в первую очередь на этих местах. У больных острым парапсориазом обычно отсутствуют продромальные явления, редко встречаются высыпания на слизистых оболочках; имеются отдельные типичные для каплевидного псориаза высыпания. У больных ветряной оспой уже после 5-го дня заболевания новые высыпания не появляются и начинается отпадение корок.
Бляшечный парапсориаз (parapsoriasis en plaques Brocq). Клиническая картина отличается от проявлений описанных ранее форм парапсориаза. За исключением редких форм, при которых одновременно возникают элементы каплевидного и бляшечного парапсориаза, последний проявляется в виде пятен желтовато-буроватого или коричневого цвета, с чёткими границами, иногда неправильных очертаний. Пятна покрыты мелкими плотно сидящими чешуйками, часто незаметными, особенно на поверхности свежих очагов, однако при поскабливании можно вызвать небольшое шелушение, напоминающее симптом скрытого шелушения при каплевидном парапсориазе. Феномен точечного кровоизлияния не наблюдается. Эти пятна или бляшки почти не инфильтрированы. Величина их различная: от 2-копеечной монеты до ладони взрослого человека. В результате слияния мелких элементов возникают крупные очаги с фестончатыми очертаниями. Пятна могут существовать долго, исчезая временно летом и снова появляясь осенью. На месте регрессировавших элементов иногда остается лейкодерма, хотя это явление наблюдается реже, чем при каплевидном парапсориазе. Атрофических изменений обычно не остается, хотя в отдельных случаях отмечаются атрофия и расширенные поверхностные сосуды, что обусловливает некоторое сходство бляшечного парапсориаза с атрофической сосудистой пойкилодермией Якоби. Высыпания бляшек обычно наблюдаются на туловище и нижних, реже верхних конечностях. Редко поражается волосистая часть головы, где может возникнуть алопеция.
Бляшечный парапсориаз значительно чаще встречается у мужчин в возрасте от 25 до 50 лет. Зуд отсутствует. Общее состояние не нарушено.
Описаны отдельные случаи трансформации бляшечного парапсориаза в премикотическую стадию грибовидного микоза [Сыч Л. И., Касумбейли X. Г., 1959; Lapiere S., 1953, и др. ]. При этом усиливаются зуд и покраснение в очагах поражения, более выраженными становятся атрофические изменения.
Гистологическая картина характеризуется наличием умеренного акантоза и гиперкератоза в эпидермисе; в дерме вокруг сосудов инфильтрат, состоящий из лимфоцитов. При длительном течении заболевания очаги инфильтрации напоминают таковые при ретикулоэндотелиозе.
Дифференциальная диагностика. Бляшечный парапсориаз дифференцируют от себорейной экземы, грибовидного микоза, хронической трихофитии гладкой кожи, розового лишая, первичного ретикулеза.
От себорейной экземы бляшечный парапсориаз отличается локализацией высыпаний. При себорейной экземе они располагаются преимущественно на волосистой части головы, лице, туловище в области грудины и межлопаточной области. При бляшечном парапсориазе эти участки поражаются редко. Зуд характерен для себорейной экземы и отсутствует при бляшечном парапсориазе. Шелушение и воспалительные явления более выражены при себорейной экземе. Разнообразие окраски высыпаний характерно для бляшечного парапсориаза.
От премикотической стадии грибовидного микоза бляшечный парапсориаз отличается отсутствием зуда, более светлой окраской высыпаний. В случае затруднений следует производить гистологическое исследование и осуществлять длительное наблюдение за больным.
Хроническая трихофития гладкой кожи отличается от бляшечного парапсориаза тем, что наблюдается значительно чаще у женщин. Очаги поражения нерезко ограничены, имеются своеобразные поражения волос. При бактериоскопическом исследовании выявляют патогенный гриб.
Лихеноидный парапсориаз (parapsoriasis lichenoides) является редкой разновидностью парапсориаза. Имеются сообщения, основанные на результатах обстоятельных клинико-патологических исследований [Разнатовский И. М., 1980], в которых предлагается выделить эту форму парапсориаза как самостоятельную нозологическую единицу.
Лихеноидный парапсориаз характеризуется высыпаниями мелких лихеноидных элементов. Узелки буровато-красноватого цвета, плоские, блестящие, величиной с булавочную головку. Поверхность их покрыта отрубевидными чешуйками. Иногда наблюдается вдавление в центре элемента. Узелки могут сливаться, образуя сетки и отдельные тёмные бляшки. При поскабливании появляется незначительная пурпура. Высыпания в определенной степени напоминают таковые при красном плоском лишае. Зуд отсутствует. При рассасывании высыпаний остаются буроватая пигментация, телеангиэктазии, иногда поверхностная атрофия, напоминающие проявления атрофической пойкилодермии.
Заболевание наблюдается у лиц обоего пола в возрасте от 20 До 40 лет, редко у детей, продолжается длительно, резистентно к терапии. Иногда происходит трансформация в грибовидный микоз.
Описаны случаи одновременного появления у одного больного высыпаний каплевидного и лихеноидного или лихеноидного и бляшечного парапсориаза. Этот факт подтверждает взгляд на лихеноидный парапсориаз как на одну из разновидностей парапсориаза.
Гистологическая картина: в эпидермисе незначительный акантоз и паракератоз, иногда гиперкератоз, межклеточный и внутриклеточный отёк росткового слоя, микроабсцессы; в дерме расширение сосудов, экстравазаты, вокруг сосудов инфильтрат, состоящий из лимфоцитов, моноцитов и нейтрофилов.
Дифференциальная диагностика. Заболевание дифференцируют от красного плоского лишая, атрофической сосудистой пойкилодермии Якоби, премикотической стадии грибовидного микоза.
В отличие от красного плоского лишая при лихеноидном парапсориазе отсутствует зуд, как правило, не поражаются слизистые оболочки, наблюдается сетевидное расположение элементов сыпи и более длительное течение заболевания с резистентностью к терапии. Узелки при красном плоском лишае имеют более выраженные блестящую поверхность, пупковидное вдавливание в центре и своеобразную сиреневую окраску. Редкость лихеноидного парапсориаза и недостаточное знакомство врачей с его клинической картиной ещё более затрудняют установление правильного диагноза.
Отличить лихеноидный парапсориаз от пойкилодермии Якоби позволяет отсутствие выраженных атрофических изменений. Для пойкилодермии Якоби характерны атрофические пятна, окруженные узким красноватым ободком, множественные телеангиэктазии и петехии, что создает картину сетчатости, напоминающую «рентгеновскую» кожу. В очагах поражения кожа легко собирается в складку, пушковые волосы отсутствуют. Эти признаки наряду с нарушением общего состояния (боли в суставах, субфебрильная температура тела), нередко возникающим у больных пойкилодермией, позволяют отличить пойкилодермию от лихеноидного парапсориаза. В трудных случаях необходимо гистологическое исследование.
Вернуться к списку статей о болезнях кожи
Псориаз
Б. А. Беренбейн, А. А. Студницин
«Диагностика кожных болезней»
Руководство для врачей.
Парапсориаз
О. Л. Иванов, А. Н. Львов
«Консультация дерматолога»
Псориаз
О. Л. Иванов, А. Н. Львов
«Справочник дерматолога»
По материалам www.dermatolog4you.ru
Парапсориаз является хроническим заболеванием кожи, в котором присутствуют признаки псориаза, экземы, некоторых видов лишая и инфекционной сыпи. Существуют различные формы, в которых может протекать болезнь. Некоторые из форм парапсориаза имеют очень мало отличий от псориаза, во многих случаях проявления возникают на фоне вирусной либо бактериальной инфекции. Схожи недуги и тем, что до конца не выявлена причина их возникновения. Предположения об инфекционной природе не нашли подтверждения, наиболее вероятными в данное время считаются аллергические факторы.
Отличается парапсориаз от псориаза характерными признаками поражения сосудов, которые выражаются в их истончении, ухудшении проницаемости капилляров. При этом характер сыпи часто очень схож с серьёзными инфекционными заболеваниями. Проведённые учёными гистологические исследования позволяют говорить о тесной связи с аллергическим васкулитом. Парапсориаз встречается довольно редко и плохо изучен, но специалисты выделяют несколько групп возможных причин его возникновения:
- наличие инфекций: менингита, стрептококка, сифилиса, ангины, гриппа, туберкулёза;
- аллергическое воздействие;
- нарушения работы иммунной системы;
- экологически неблагоприятные условия проживания.
Существует несколько форм парапсориаза, каждая из которых отличается своими специфичными симптомами и тактикой лечения. Различают острую, каплевидную, бляшечную и лихеноидную формы проявления. Последняя встречается очень редко и некоторыми специалистами иногда выделяется в отдельное заболевание.
Часто такой вид возникает после перенесённой человеком инфекции. Чаще проявляется на ладонях, стопах, лице, но может охватить практически всё тело. Отличает острый парапсориаз внезапность появления без какого-либо предварительного ухудшения самочувствия. Во многих случаях сыпь сопровождается повышенной температурой тела, лихорадочным состоянием, воспалёнными лимфатическими узлами.
Болезнь поражает людей обоих полов, чаще молодых мужчин, у детей встречается редко. В завершающей стадии воспаление стихает, но на коже остаются рубцы. Острый парапсориаз нередко переходит в каплевидную форму.
Каплевидной формой чаще болеют женщины старше 30 лет, у детей данная форма встречается редко. Проявляется в узелковых высыпаниях, имеющих круглую или овальную форму. Размер точек не превышает 5 мм. Чаще всего локализуется на руках и ногах, редко на слизистых оболочках.

Высыпания имеют красно-розовый цвет и напоминают узелки с серой чешуйкой по центру. При этом имеется сильное шелушение, выступление кровяных пятен при физическом воздействии. Последнее связано с повышенной ломкостью сосудов в месте воспаления. При удалении верхних чешуек вслед за ними снимается и весь отмерший слой. Каплевидная форма парапсориаза может иметь хроническое течение и длиться годами с периодами улучшения в тёплое время года.
Высыпания при бляшечном парапсориазе имеют вид крупных либо мелких бляшек, которые могут быть рассредоточены по всему телу. Они не выступают над поверхностью кожи, основная локализация – это конечности и по бокам туловища. Отличается от псориаза данный вид тем, что бляшки не объединяются в единый конгломерат. Ещё одним отличием является отсутствие характерной термальной плёнки.

Верхняя часть поверхности бляшек чешуйчатая, больной испытывает дискомфорт и зуд. Системного ухудшения состояния здоровья не наблюдается. В холодную погоду болезнь усугубляется. Данный вид очень легко спутать с экземой, поэтому на начальной стадии требуется обязательная консультация врача.
Это наиболее редко встречающаяся форма болезни. Высыпания имеют жёлто-красный либо коричневый цвет. Чаще локализуется на боковых частях тело. Имеются случаи поражения области глаз и некоторых участков волосистой части головы, что нехарактерно для парапсориаза. Отличить лихеноидную форму можно по стремительному распространению сыпи, а также системному ухудшению самочувствия. Больного лихорадит, возникает общее недомогание, увеличиваются лимфатические узлы.
Высыпания покрыты чешуйками и могут сливаться, образовывая сетки или бляшки. Характер сыпи очень похож на проявления красного плоского лишая. Узелки плоские и блестящие, зуд обычно отсутствует. Лечение данной формы является длительным, часто сопровождается противогрибковой терапией. После излечения узелки рассасываются, но остаются признаки атрофии и пигментация.
Главным инструментом диагностики парапсориаза является тщательное изучение врачом характера сыпи. Проводится тщательный анализ общего состояния пациента, изучается история болезни. Проверятся наличие следующих факторов:
- наличие контакта кожи с агрессивными химическими веществами;
- перенесённый стресс либо кардинальная смена условий проживания, например, часового пояса;
- длительная терапия какими-либо медикаментами;
- нездоровый образ жизни, курение, избыточное употребление алкоголя;
- наличие псориаза либо других кожных заболеваний у близких родственников;
- нарушение работы иммунной системы, наличие ВИЧ-инфекции.
Также проводится ряд лабораторных исследований на наличие каких-либо инфекций, в том числе и перенесённых ранее. Для этого берутся анализы крови, мочи, делается соскоб с кожи. Может быть сделана биопсия кожи для исключения других заболеваний.
Поскольку парапсориаз является хроническим недугом, то лечение направлено на то, чтобы как можно дольше продлить период ремиссии и не допустить резких обострений. Главной целью при этом является улучшение качества жизни пациента.
В число методов лечения входят лекарственные препараты, как внутреннего, так и наружного применения, физиотерапия, диета, санаторно-курортное лечение. При каплевидной форме назначаются антигистаминные средства, призванные уменьшить отёк и зуд. Часто используют стероидные мази и антибиотики. Также рекомендуются витаминно-минеральные комплексы, особенно содержащие кальций.
В острой форме парапсориаза рекомендуются средства, улучшающие микроциркуляцию крови. В частности, витаминные комплексы и сосудистые препараты. В сложных случаях используются антибиотики. Для снятия зуда можно применять растворы с анестетиком.
Бляшечная и лихеноидная форма лечатся амбулаторно, но требуют постоянного контроля врача. Обычно применяются стероиды в высоких дозировках, витамины группы В и аскорбиновая кислота. Хорошим дополнением к лечению являются физиотерапия с различными видами облучения, лечебные ванны. При лихеноидном парапсориазе дополнительно используют антигистамины, а в тяжёлых случаях и серьёзные антибиотики.
Хорошего эффекта позволяют достичь санатории Мёртвого моря. Особая природа и состав морской воды, лечебные грязи и высоко ионизированный воздух оказывают целебное воздействие на кожу и жизненные силы организма. Но нужно помнить, что подобное лечение парапсориаза возможно только с предварительной рекомендации врача.

От парапсориаза можно успешно лечиться природными средствами в домашних условиях. Но это должно быть дополнением, а не заменой традиционному лечению. Домашняя терапия включает ванны, настои, компрессы и соблюдение диеты.
Есть проверенные способы принятия лечебных ванн при парапсориазе:
- В равных частях смешать травы чистотела, зверобоя, шалфея, валерианы и череды, после чего заварить кипятком и настаивать в течение восьми часов. Добавлять в ванну, желательно в вечернее время.
- Аналогично предыдущему рецепту для снятия зуда можно применять еловую или сосновую хвою с добавлением листьев берёзы.
- Заварить порядка 200 грамм ягод можжевельника и настаивать до 6 часов. Перед добавлением в ванну отвар нужно процедить.

В качестве наружных народных средств от парапсориаза можно использовать компрессы или обтирания:
- из берёзового отвара;
- нанесение берёзового дёгтя на поражённые участки не более чем на 20 минут;
- настой грецких орехов.
Некоторые больные применяют настой чайного гриба, заливая его чёрным чаем с добавлением мёда или сахара. Вместо чая можно взять компот из сухофруктов.
Для успешного лечения парапсориаза нужно придерживаться определённых правил питания:
- ограничить солёные, сладкие и жирные блюда;
- не употреблять копчёности;
- ограничить овощи и фрукты ярких цветов и экзотических видов;
- в рационе должны присутствовать каши;
- варить только постный бульон;
- употреблять нежирные виды мяса и рыбы;
- включить в рацион свежие овощи, фрукты и зелень.
Псориаз и парапсориаз имеют сходства в симптомах, причинах и подходах к лечению. Но природа этих заболеваний различная. Парапсориаз часто сопровождается инфекциями различной природы, локализуется в основном на конечностях. Лицо, волосистая часть головы, коленные и локтевые суставы поражаются данной болезнью крайне редко. Есть существенные отличия и в характере высыпаний, которые достоверно может определить только врач. Поэтому своевременное обращение к специалисту является залогом успешной диагностики и лечения.
По материалам psoru.ru
Диагностировать псориаз не всегда просто, поэтому на помощь приходит дифференциальная диагностика псориаза.
Рассмотрим особенности ее применения и достоинства перед другими видами диагностик.
Псориаз – сложное заболевание, представленное в большом количестве разновидностей. Неопределенность клинической картины заболевания заставляет дифференцировать заболевание с большим количеством других кожных болезней.
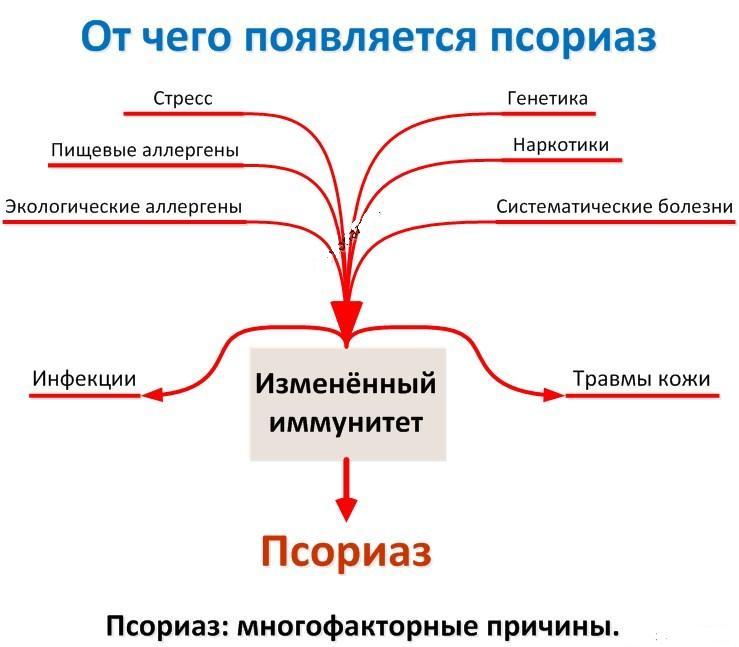
многочисленных гипотез, описывающих причины развития болезни (наследственные факторы, нервные состояния, проблемы метаболизма), в качестве основного фактора можно выделить наследственность.
О роли генетики свидетельствует тот факт, что люди, в чьих семьях предки страдали от псориаза, значительно чаще подвержены возникновению этого заболевания. Остается не закрытым вопрос о типе наследования заболевания.
Есть предположение, что псориаз – многофакторная болезнь, имеющая долю генетической составляющей (70%) и долю особенностей окружающей среды (30%).
В качестве первичного морфологического фактора болезни выступает папула красного или розового цвета. Она покрыта большим количеством чешуек рыхлого типа, имеющих серебристый оттенок. Если их поскабливать, проявятся прочие симптомы болезни – стеариновые пятна, терминальные пленки, кровяная роса. На начальной стадии болезни высыпаний достаточно мало, однако с течением времени их количество становится увеличенным. Если псориаз вызван инфекционными болезнями или тяжелыми потрясениями нервной системы, а также непереносимостью лекарств, то может проявляться обильная сыпь.
Заболевание в прогрессивной форме сопровождается возникновением папул, образованных в области травм и расчесов. Эти болячки впоследствии могут сливаться между собой, образовывая бляшки. При стационарной стадии болезни интенсивность роста идет на спад, отеки и поражения приобретают четкие границы, могут утолщаться. Сыпью может быть покрыт любой участок тела, чаще всего это волосистая часть головы и поверхности сгибов.
При обычном псориазе клиническая картина характерна, поэтому для постановки верного диагноза и назначения качественного лечения не требуется много времени и усилий. Но есть случаи, когда можно спутать псориаз с другими болезнями – красный плоский лишай, болезнь Рейтера, себорея, красная волчанка и другие. Для проведения диагностики важным является проведение обследований и гистологические изменения.
В учет в ходе дифференциальной диагностики берутся клинические особенности проявления, имеющие зависимость от локализации болезни – в области кожных складок, головы, шеи, живота и ногтей.
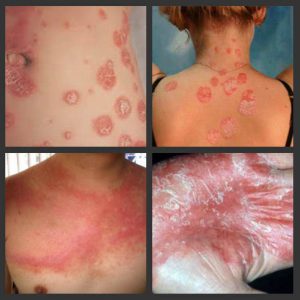
Для красного плоского лишая характерны такие черты, как папулы в полигональной форме, блестящие высыпания, вдавления в центре образований. При многих формах красного плоского лишая характерно образование сетчатого рисунка на поверхности папул. Обычно процесс дифференциальной диагностики не представляет особого труда и сопровождается рядом признаков.
- Возникновение блестящих папул сиреневого цвета;
- Слабо выраженное шелушение пораженных покровов;
- Локализация болезни в области поверхности сгиба.
На основании имеющейся симптоматики не составляет труда поставить верный диагноз, при этом проведение гистологического исследования нецелесообразно. Особую важность в данном случае представляет кольцевидная форма красного лишая, которая чаще всего образуется на половых органах. Папулезные элементы небольшого размера могут группироваться и образовывать большие поражения. Они имеют сиреневатый цвет, высыпания могут одновременно появляться в полости рта.
При сифилисе, в отличие от псориаза, папулы имеют полушаровидную форму и яркую окраску болячки в медно-красный цвет. Поскольку наблюдается процесс большей инфильтрации, папулы располагаются поверхностно и отличаются большей плотностью. Происходит обильное шелушение в виде т. н. воротничка Биетта, периферический рост папул и объединение их в бляшки. Отличительная особенность сифилиса заключается в том, что папулы имеют приблизительно равные величины, кроме тех, что располагаются в области складок.
При болезни рейтера в качестве основного симптома выступает уретрит, также проявляется артрит, конъюнктивит, поражение глаз и суставов, высыпания псориатического типа (в области головки полового члена, подошв, рта). Поражения на коже обнаруживаются с такой же частотой, как и болезни суставов при псориазе. Спустя некоторое время после развития уретрита образуются мелкие папулезные образования, имеющие коричнево-красный оттенок, впоследствии они могут расти и образовывать ярко очерченные области поражений. В отличие от псориаза, при болезни рейтера высыпания отличаются меньшей стойкостью.
Себорейный дерматит – еще одно явление, похожее по проявлению на псориаз. Здесь отсутствует четко прослеживаемая инфильтрация кожи. В этом случае постановление дигноза является сложным, особенно если родственники больного человека никогда не страдали от псориаза. Нередко ошибочно диагностируется себорея. Провести диагностику в этом случае помогает характер пустул в области головы. Границы чешуек менее четкие, нежели при псориазе, причем на голове они выражены ярче, чем на туловище. При соскабливании может проявляться не точечное кровотечение, а кровоточащая поверхность.
При атопическом дерматите, в отличие от псориаза, проявляется неяркая эритема, возникает шелушение, экскориация в местах локализации образований. Традиционно поражается область лица, шеи, верхней части груди, ямок под локтями и коленями. Зуд имеет ярко выраженный характер.
Проявляется в виде изолированных бляшек, образованных в области затылка у женщин климактерического возраста. Такое явление может иметь колоссальные сходства с ограниченным нейродермитом, с учетом того, что эта форма псориаза сопровождается возникновением сильного зуда. В диагностике оказывает помощь серебристость шелушения и не выраженная инфильтрация.
Это заболевание, в отличие от псориаза, имеет более острые симптомы протекания, особенно это касается начальной стадии. Проявляется зуд, очаги поражения имеют в основном полициклические границы. При болезни ярко выражены воспалительные процессы с пузырьками и пустулами, корками и чешуйками. Для проведения качественного и достоверного диагноза проводится культуральное и микроскопическое исследование.
В зависимости от вида и формы протекания псориаза, его необходимо дифференцировать с другими заболеваниями.
- Так, например, если псориаз поражает подошвы и ладони, необходимо проводить дифференциацию с таким явлением, как дерматофитии стоп, кистей, экзема.
- Если имеет место быть псориатическая эритродермия, проводится ее дифференциация с токсидермией, розовым лишаем или проявлением красного плоского лишайного заболевания, экземой, лимфомами кожи.
- При диагностировании артропатического псориаза проводится дифференциальная диагностика с артрозами, заболеванием Рейтера, артрита.
- При обнаружении у больного псориазиформных высыпаний можно ассоциировать их с токсидермией.
- Генерализованное пустулезное заболевание дифференцируется с сепсисом и бактериемией, герпетиформным импетиго. Делается посев крови, обследование на ВИЧ (в редких ситуациях).
- Локализация высыпаний в области половых органов может стать причиной путаницы и необходимости дифференциации псориаза с вульвитом. Псориаз, в отличие от данной болезни, имеет меньшую остроту воспаления, хроническое, а не острое течение.
- Псориаз в области подошвы и ладоней может дифференцироваться с экземой, кератодермией, акродерматитом Алоппо. В отличие от некоторых этих заболеваний проявления псориаза традиционно начинаются не на концевых фалангах, а в проксимальных отделах ладоней и во внутренней части стоп.
- Псориаз также дифференцируется с грибовидным микозом, но развитие второго заболевания чаще характерно для лиц старше 40 лет, при этом изменения происходят более стойко, нежели при псориазе, наблюдается большая инфильтрация, отсутствуют яркие тона.
- Нередко проводится дифференциация псориатической эритродермии и эритродермической формой саркоидоза. Вторая форма заболевания встречается реже и имеет более монотонное протекание, то есть, нет яркой выраженности чередования ремиссий и обострений.
- Артропатический псориаз должен быть отличен от ревматоидного артрита. Данное заболевание (псориаз) чаще всего встречается на фоне псориатической эритродермии, пустулезном псориазе. Диагностика может представлять сложности в связи с присутствием сходства в рентгенологических изменениях.
- Фолликулярный псориаз традиционно необходимо дифференцировать с красным волосяным отрубевидным лишаем и заболеванием Кирле. Но при псориазе первоначальные поражения проявляются в устьях волосяных фолликул и выглядят как мелкие узелки с ороговением.
Таким образом, дифференциальная диагностика заболевания является достаточно сложной, однако знание четких проявлений заболевания позволит достичь должного эффекта и применить верную терапию к каждому отдельному случаю.
По материалам dermatolog03.ru
Парапсориаз — группа кожных заболеваний, у которых есть общее проявление: чешуйчатые, приподнятые над поверхностью дермы высыпания. Они могут выглядеть как папулы или бляшки, располагаться на туловище, проксимальных отделах конечностей. Однако эти состояния имеют различный патогенез, гистопатологию и, соответственно, требуют отдельного лечебного подхода. В МКБ-10 патология размещена под кодом L41.
Название заболевания впервые в 1902 году предложил французский дерматолог Луи Брок. Первоначально им были описаны три основные формы парапсориаза:
- мелкобляшечный и крупнобляшечный;
- лихеноидный;
- каплевидный.
Позднее в эту группу был также отнесен вариант Габермана-Муха. В основе патогенеза данного заболевания лежит образование инфильтратов, состоящих из Т-клеток. Почему возникают такие изменения на коже — до сих пор неизвестно.
Мелкобляшечный парапсориаз − это доброкачественное расстройство, которое редко прогрессирует. Крупнобляшечный может иметь более зловещий исход, поскольку в 10% случаев на его фоне формируется Т-клеточная лимфома. Некоторые исследователи даже рассматривают его как начальную стадию злокачественного новообразования. Мелкобляшечная патология обычно длится от двух-трех месяцев до нескольких лет, а затем может спонтанно разрешаться. Крупнобляшечный вариант чаще имеет хроническое течение и требует обязательного лечения, поскольку может закончиться образованием лимфомы.
По мнению ученых, данные формы дерматозов являются разными стадиями лимфопролиферативных расстройств — от хронического дерматита до явно злокачественной кожной Т-клеточной лимфомы.
- Мелкобляшечный. Реактивный процесс, реализованный через Т-клетки СD4. Картина аналогична изменениям при хроническом дерматите. Однако некоторые специалисты полагают, что это может быть абортивная форма Т-клеточной лимфомы. Проявляется хорошо очерченными пятнами с чешуйчатой поверхностью. Диаметр — менее 5 см. Локализованы на туловище и конечностях, не чешутся. Типичный пример — удлиненные пальцевидные высыпания, располагающиеся в определенном дерматоме и локализованные на боковой поверхности грудной клетки или на животе.
- Крупнобляшечный. Эта форма ассоциируется с хроническим воспалительным процессом. Гистологически является доброкачественной, без присутствия атипичных лимфоцитов. В противном случае рассматривается как начальная стадия лимфомы. Проявляется слабыми эритематозными пятенами с дугообразными контурами. Каждое высыпание часто имеет размеры более 6 см. Такие элементы локализуются на проксимальных отделах конечностей и туловище, иногда напоминают «купальный костюм». Поверхность высыпаний красная (лососевая), сверху покрыта тонкими хлопьевидными чешуйками.
Точных статистических данных о частоте возникновения патологии нет. Возможно, это связано проблемами диагностики: многие пациенты просто недооценивают симптомы, особенно когда они неяркие. Приблизительные цифры: 3,6 случаев на 1 млн населения в год.
Если речь идет о мелкобляшечной форме, то случаев осложнений или смертельных исходов зарегистрировано не было. При большебляшечной — осложнения связаны с развитием Т-клеточной лимфомы, в этом случае пятилетняя выживаемость пациентов составляет 90%.
Мелкобляшечный вариант чаще встречается у пациентов мужского пола. Соотношение между мужчинами и женщинами составляет 3:1.
В большинстве случаев патология отличается медленным началом. Высыпания появляются постепенно, становятся явно заметными через длительный промежуток времени. У некоторых людей возникают дополнительные кожные элементы.
Мелкобляшечный вариант может длиться таким образом от двух-трех месяцев до нескольких лет. Болезнь имеет благоприятный прогноз — после эпизодов обострения высыпания способны исчезнуть спонтанно.
Большебляшечный также протекает хронически, развивается на протяжении многих лет, а иногда десятилетий. Может прогрессировать до грибовидного микоза, кожной Т-клеточной лимфомы. Без соответствующего лечения ремиссия в данном случае не наступает.
Дифференциальная диагностика проводится со следующими заболеваниями:
- аллергический контактный дерматит;
- кожная Т-клеточная лимфома;
- нуммулярный дерматит;
- гуттатный псориаз;
- розовый лишай;
- сифилис.
Проводится анализ крови с подсчетом количества лейкоцитов и их дифференциацией. Высокий уровень лимфоцитов или наличие клеток Сезари позволяет заподозрить грибовидный микоз или кожную Т-клеточную лимфому.
По показаниям может быть выполнена биопсия участка с высыпаниями. Затем проводится гистологический анализ образца. Особенно это необходимо при подозрении на лимфому.
Обычно при парапсориазе рекомендуют консервативное лечение, которое в большинстве случае является эффективным. Применяются:
- местные препараты, обладающие смягчающим действием;
- кортикостероидные гормоны;
- фототерапия;
- комбинирования фототерапия с псораленом.
Схема терапии составляется индивидуально лечащим врачом, зависит от остроты и выраженности процесса.
Поскольку данный тип патологии редко прогрессирует, то лечение заключается в купировании симптоматики. Обычно ограничиваются назначением местных средств по уходу за кожей. Рекомендуются гели и мази на жировой основе, обладающие смягчающим действием. В отдельных случаях могут назначаться мази с глюкокортикоидными гормонами (класс III-V). По мнению некоторых специалистов, они обладают более выраженным клиническим эффектом.
При большой распространенности высыпаний на теле показана фототерапия. Наиболее эффективно узкополосное УФ-облучение, во многих случаях оно приводит к ремиссии. При отсутствии значительного эффекта показана PUVA-терапия с обработкой псораленом и длинноволновым ультрафиолетовым излучением.
В данном случае лечение проводится в обязательном порядке, поскольку оно препятствует прогрессированию процесса и снижает риск возникновения лимфомы. В схему могут входить следующие местные препараты:
- кортикостероиды среднего или высокого классов (II-IV);
- азотистый горчичный газ (мустарген);
- кармустин.
Контроль терапии проводится каждые два-три месяца. Фототерапию выполняют с помощью широкополосного или узкополосного УФ-излучения. Также хороший эффект дает метод PUVA. У большинства пациентов он способствует ремиссии.
При прогрессировании высыпаний или изменении их морфологии рассматривается вопрос о биопсии кожи.
Отказ от вредных привычек, укрепление иммунной системы с помощью рационального питания — факторы, которые помогают добиться ремиссии. При наличии высыпаний на коже нужно отказаться от курения. Алкоголь разрешается только в умеренных количествах, от случая к случаю.
Для пациентов с дерматологическими проблемами разработана специальная диета Пегано. В ее основе — продукты, обладающие ощелачивающим эффектом. В то же время блюда, способствующие закислению организма, необходимо ограничить. Существует специальная таблица, в которых отражены щелочные реакции продуктов. На ее основе нужно составлять меню. В рацион обязательно должны входить:
- салаты — из свежих фруктов и овощей, заправленные оливковым маслом или натуральным йогуртом;
- каши — овсянка, гречка, рис, перловка;
- супы — на овощном и крупяном бульонах;
- овощи — запеченные в духовке или приготовленные на пару;
- морская рыба — лучше жирных сортов;
- птица — курица или индейка;
- хлеб — с отрубями или из муки грубого помола.
Данная патология отличается чешуйчатыми высыпаниями папулезного характера. Они имеют красноватый или красновато-коричневый оттенок. Чаще всего локализованы в области туловища или конечностей. Имеют вид полосок, которые перекрещиваются между собой.
Обычно лихеноидный тип является доброкачественным, после периода обострения происходит спонтанное разрешение. Иногда высыпания сохраняются на коже длительное время.
Для данного варианта заболевания характерно наличие специфических высыпаний: узелков размером с горошину, розоватого или коричневатого цвета. В центре такого образования находятся сероватые чешуйки. Диагностируют патологию на основании специфических феноменов:
- цельность — чешуйки на поверхности высыпаний можно снять целиком;
- шелушение — если поскоблить верхнюю часть узелка, то наблюдается отрубевидное шелушение;
- кровь — сильное поскабливание провоцирует выделение капелек крови.
Течение каплевидного типа патологии может быть острым, подострым или хроническим. Острое иногда сопровождается повышением температуры или недомоганием. У некоторых пациентов увеличиваются лимфатические узлы. Хроническое может длиться годами. Обострения чаще бывают в осенне-зимний период.
Чаще возникает у людей молодого возраста (до 30 лет), подростков. Установлена взаимосвязь данной формы с перенесенными инфекционными заболеваниями (ангина, ОРВИ, корь, ветрянка). После исчезновения высыпаний на коже обычно не остается следов, редко наблюдаются участки лейкодермии.
Лечение предполагает назначение следующих групп медикаментов:
- антибиотики пенициллинового ряда;
- антигистаминные и противоаллергические препараты («Цетиризин», хлористый кальций, глюконат кальция, тиосульфат натрия);
- витаминные комплексы с D2;
- «Аскорутин», никотиновая кислота.
Также при данной форме патологии эффективны противомалярийные средства, например, «Делагил». Глюкокортикоиды назначают по показаниям. Они могут применяться как в таблетированной форме, так и в виде мазей. Хороший эффект дает лечение световыми лучами, в частности PUVA-терапия. Есть рекомендации по использованию фонофореза с солкосериловой мазью.
Он был отнесен в эту группу заболеваний значительно позже, чем классическая триада. Особенностью является острое начало патологии и наличие характерных полиморфных высыпаний. Кожные элементы могут быть различными:
- пузырьки;
- пустулы;
- папулы;
- геморрагические элементы;
- некротические узелки.
Больные могут жаловаться на общее недомогание, повышение температуры тела, головную боль, иногда выявляют увеличение лимфатических узлов.
Сыпь локализуется не только на конечностях, но и на волосистой части головы, стопах, кистях. Относительно редко кожные элементы располагаются на видимых слизистых. Высыпания имеют склонность к обширному распространению, обычно располагаются симметрично. Постепенно симптомы регрессируют, в некоторых случаях остаются небольшие рубчики.
Проявления парапсориаза имеют различную выраженность, отличаются полиморфизмом, усиливаются в период обострения заболевания. При этом каждая форма патологии имеет свои характерные черты, требует отдельного лечебного подхода. Именно поэтому диагностикой данного заболевания должен занимать врач с соответствующей квалификацией.
По материалам woman365.ru